INFORMAÇÕES SOBRE PROCEDIMENTOS
O que é?
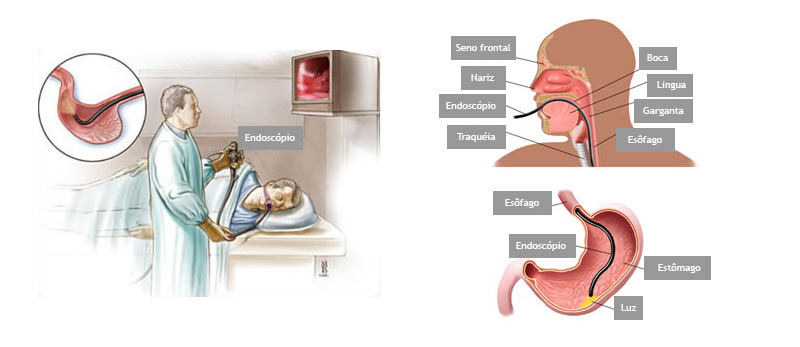
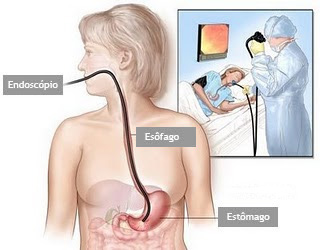
É um exame indicado para avaliação diagnóstica e tratamento das doenças da parte superior do tubo digestivo, incluindo o esôfago, o estômago e a porção inicial do duodeno.
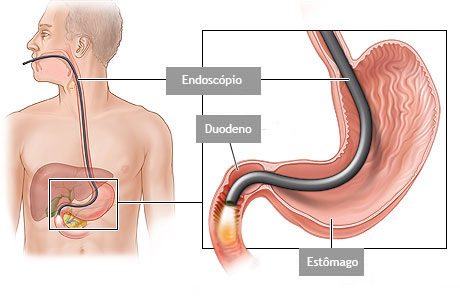
Realizado introduzindo-se pela boca um aparelho flexível com iluminação central que permite a visualização de todo o trajeto examinado.

O exame é realizado com anestesia tópica (um spray de anestésico na garganta) e com sedação, utilizando medicação administrada por uma veia para permitir que você relaxe e adormeça.
Quando ela é necessária?
Uma endoscopia pode ser feita se você tiver problemas como:
- Azia
- Problemas para engolir
- Dor abdominal
- Dor no peito tipo queimação
- Anemia
- Diarréia
- Hemorragia gastrointestinal
- Vômito
Este procedimento ajuda a seu médico a fazer um diagnóstico mais preciso
Quais são os cuidados que devo tomar para realizar o exame?
- Trazer acompanhante maior de idade. Planeje para o seu cuidado, encontrar alguém para lhe dar uma carona para casa após o procedimento. É proibido dirigir após o exame.
- Trazer documentação solicitada no momento da marcação do exame. Por exemplo: carteira de identidade (RG); cartão e autorização do convênio; pedido do médico (solicitação do exame)
- Alguns medicamentos (como aspirina e anticoagulantes) podem aumentar o risco de sangramento durante ou após o procedimento. Pergunte ao seu médico se você precisa evitar tomar qualquer medicamento ou suplementos antes do procedimento.
- Informe o seu profissional de saúde sobre todos os medicamentos e suplementos que você toma.
- Faça todas as perguntas que você tem antes do procedimento. Você deve entender o que o médico vai fazer e quanto tempo irá demorar para se recuperar.
Qual o preparo para o exame ?
Para realização do exame é necessário que seu estômago esteja vazio pois se ainda tiver resíduos de alimentos, este podem voltar e entrar para o pulmão, uma condição muito séria. Por isto você deverá permanecer em jejum completo por 8 horas.
O uso da maioria das medicações de uso contínuo pode ser postergado para após o exame. Porém se houver necessidade do uso de alguma medicação prescrita antes do exame (por exemplo anti-hipertensivos), você deve tomá-la com pequenos goles de água. Não faça uso de leite ou de antiácidos.
Caso você seja diabético, marque o exame para o horário mais cedo possível e deixe para fazer uso de insulina ou dos hipoglicemiantes orais após o exame e próximo à primeira refeição do dia.
Evite comparecer com unhas pintadas, porque o esmalte prejudica a leitura da oxigenação sanguínea feita pelo oxímetro digital.
O médico estará disponível para explicar o procedimento e responder as suas perguntas.
Por favor, informe se você já realizou outro exame de endoscopia, se teve alergias ou reações a qualquer medicação.
Você precisará remover seus óculos e próteses dentárias.
Antes do exame, é necessário o preenchimento da ficha de admissão e do termo de consentimento informado.
O que acontecerá durante o exame ?
Você não sentirá dor, as vezes apenas um leve desconforto na garganta durante a passagem do aparelho e no estômago durante a insuflação do órgão com ar.
A medicação sedativa pode ainda causar sensação de ardência no local da infusão e no trajeto da veia puncionada (flebite).
Se necessário, pequenas amostras de tecido (biópsias) podem ser colhidas durante o exame para análise microscópica detalhada. Não se preocupe, não dói.
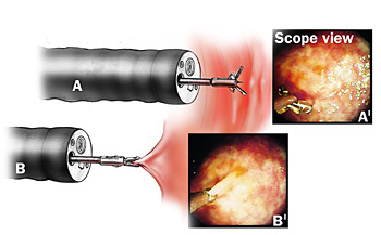
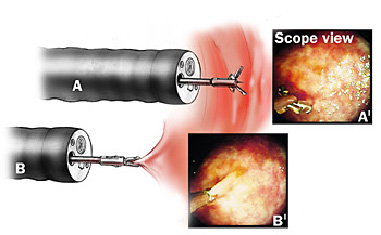
Na presença de lesões elevadas (pólipos), o médico poderá realizar, dependendo do caso, a retirada da lesão (polipectomia) durante o exame.
As amostras retiradas durante o exame (biópsias ou pólipos) são enviadas ao laboratório de patologia para análise. O resultado da análise deve ser retirado diretamente no laboratório onde o material foi analisado e fica pronto geralmente em sete dias.
Caso não haja intercorrências, a duração média do procedimento é de 10 minutos.
Quais os riscos do procedimento:
A endoscopia digestiva alta é um exame seguro. No entanto, como todo ato médico, ela não é isenta de riscos.
A complicação mais frequente é a flebite (dor e inchaço no trajeto da veia puncionada) que pode acontecer em até 5% dos casos, dependendo da medicação utilizada para sedação.
Complicações mais sérias são muito raras ocorrendo em menos de 0,2% dos casos, podendo estar relacionadas ao emprego de medicamentos sedativos ou ao próprio procedimento endoscópico.
As medicações utilizadas na sedação podem provocar reações locais e até sistêmicas de natureza cardiorrespiratória, incluindo depressão respiratória com diminuição na oxigenação sanguínea e alterações no ritmo cardíaco (bradicardia e taquicardia) e na pressão arterial sistêmica (hipotensão e hipertensão).
Esses efeitos colaterais são constantemente monitorizados durante o exame com o uso de monitor da oxigenação sanguínea e de controle da frequência cardíaca, estando a equipe habilitada para o tratamento imediato de qualquer uma dessas complicações.
Outras complicações da endoscopia digestiva alta, tais como perfuração e sangramento são excepcionais em exames diagnósticos, podendo ocorrer no entanto em exames terapêuticos.
Nos procedimentos terapêuticos como a retirada de corpo estranho (espinha de peixe, osso, etc), dilatação de estenoses (estreitamentos), ligadura elástica ou esclerose de varizes, retirada de pólipos (polipectomia) ou de lesões planas (mucosectomia) o risco de sangramento ou de perfuração varia de cerca de 0,5% a 5%.
O seu médico endoscopista está habilitado a realizar todas as medidas cabíveis para a prevenção e tratamento desses eventos adversos bem como esclarecê-lo melhor.
O que devo fazer após o procedimento ?
Você irá permanecer na sala de repouso por cerca de 10-30 minutos, até que os efeitos principais das medicações empregadas para a sedação desapareçam.
Sua garganta pode ficar adormecida ou levemente irritada e você pode sentir um discreto desconforto no estômago. Espirros ou sensação de congestão nasal podem ocorrer caso você tenha recebido oxigênio durante o exame.
Para você poder fazer o exame com sedação, um acompanhante maior de idade deve estar obrigatoriamente disponível para ajudá-lo de volta para casa.
Devido aos efeitos da medicação, você não deve dirigir carros, operar máquinas, beber álcool ou fumar, até o dia seguinte ao exame, quando você será capaz de retornar às suas atividades rotineiras.
Após o exame, você pode voltar a sua dieta normal e a fazer uso de suas medicações rotineiras, a menos que tenha sido instruído do contrário por seu médico.
O resultado do exame deve ser interpretado de acordo com sua história clínica e exame físico. O médico que solicitou o exame é o profissional mais habilitado para orientá-lo em relação ao diagnóstico encontrado. Instruções adicionais a respeito de seu problema e tratamento serão dadas na sua próxima consulta clínica.
Se foram obtidas biópsias, a análise será realizada pelo laboratório de anatomia patológica, sendo o resultado entregue pelo mesmo laboratório geralmente em sete dias úteis.
Caso você tenha sido submetido a um procedimento terapêutico, informações adicionais serão prestadas pelo médico endoscopista.
O que é a colonoscopia?
Colonoscopia é o exame endoscópico do cólon (intestino grosso) e muitas vezes também do íleo terminal (porção final do intestino delgado). Além da inspeção da superfície intestinal, a colonoscopia permite também a realização de biópsias que podem ser úteis no estabelecimento do diagnóstico. Procedimentos terapêuticos também podem ser realizados durante a colonoscopia, entre eles o mais frequente é a remoção de pólipos (polipectomia).

Quando é realizada?
A colonoscopia é a forma mais direta e completa para verificar a mucosa do cólon inteiro. Indicada para:
- Prevenção e detecção precoce do câncer de cólon. A colonoscopia pode ajudar a encontrar pólipos, que podem se tornar câncer. Os pólipos podem ser removidos através de polipectomia. O exame também pode permitir que seu médico encontre tumores cancerosos precocemente, quando é mais fácil de ser curado.

- Se você tem mais de 50 anos de idade, deve fazer uma colonoscopia. Se tiver pais ou irmãos que tiveram câncer no cólon, especialmente antes que eles tivessem 50 anos de idade, você pode ter um maior risco de pólipos ou câncer. Neste caso, o seu médico pode querer começar a triagem antes de você ter 50 anos.
- Diagnóstico de alguma doença intestinal. Se você tiver alguns sintomas e ainda não tem o diagnóstico, pode ter que realizar este exame para tentar encontrar a causa. Por exemplo, se você estiver tendo dor abdominal, alteração do hábito intestinal, sangramento pelas fezes, diarreia crônica. Através da colonoscopia seu médico pode verificar se existe alguma irritação na mucosa do intestino que podem justificar estes sintomas.
Qual o preparo para o exame?
Para a realização da colonoscopia é muito importante que se faça um preparo intestinal para que os resíduos sejam removidos do interior do cólon e assim o exame possa ser feito com o máximo de segurança e eficácia. Habitualmente, para o preparo intestinal é recomendado dieta nos dias que antecedem o exame, laxativos e eventualmente lavagens.
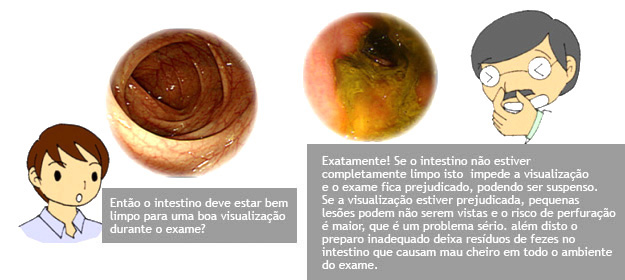
O que acontecerá durante o exame ?
Após o preparo do cólon, o paciente é levado à sala de exame onde será sedado. A sedação é realizada por via endovenosa e ajuda o paciente a dormir e relaxar. O colonoscópio é então introduzido pelo reto até o ceco (porção inicial do cólon) ou até o íleo terminal (porção final do intestino delgado). Durante a retirada do aparelho é feita uma minuciosa inspeção identificando as eventuais alterações.

Se necessário, pequenas amostras de tecido (biópsias) podem ser colhidas durante o exame para análise microscópica detalhada. Não se preocupe, não dói. As amostras retiradas durante o exame (biópsias ou pólipos) são enviadas ao laboratório de patologia para análise.
Quais os riscos do procedimento ?
As complicações relacionadas à colonoscopia podem decorrer do preparo do colon, da sedação, do exame propriamente dito ou de procedimentos complementares realizados. O preparo pode gerar intolerância gástrica que se refletirá em nauseas, vômitos e distensão abdominal. Como o preparo induz a diarréia, pode ocorrer desidratação e desequilíbrio dos eletrólitos do organismo. As complicações relativas à sedação variam de uma irritação da veia puncionada (flebite) até situações de maior gravidade com hipotensão arterial, bradicardia, depressão respiratória, broncoaspiração e até parada cardiorrespiratória. Apesar de rara, a perfuração intestinal pode acontecer durante a introdução do aparelho. A ressecção de pólipos pode acarretar complicações como perfuração e hemorragia. Tais eventos são raros e relacionam-se principalmente ao tamanho dos pólipos ressecados, podendo acontecer no momento da ressecção ou até dias após.
O que devo fazer após o procedimento ?
Após o exame, você irá descansar até que esteja acordado e alerta o suficiente para ser levado para casa (não pode dirigir veículos). Você deve continuar a descansar por algumas horas depois de chegar em casa e alimentar-se normalmente.
É normal ter gás e cólicas leves por algumas horas após o exame. Se pólipos ou outro tecido for removido, você pode notar um pouco de sangue nas fezes por um tempo curto. Mas no caso de mal estar, náuseas e vômitos, sangramento intestinal ou dor abdominal de grande intensidade, você deve entrar em contato com o serviço de endoscopia ou ir ao pronto atendimento do hospital com o laudo do exame em mãos.
Faça o download das orientações clicando aqui:
Outros procedimentos:
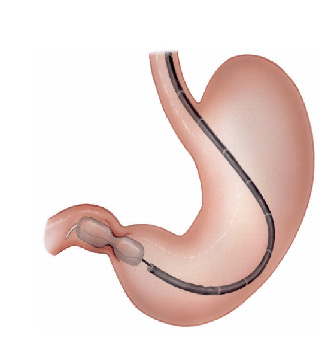
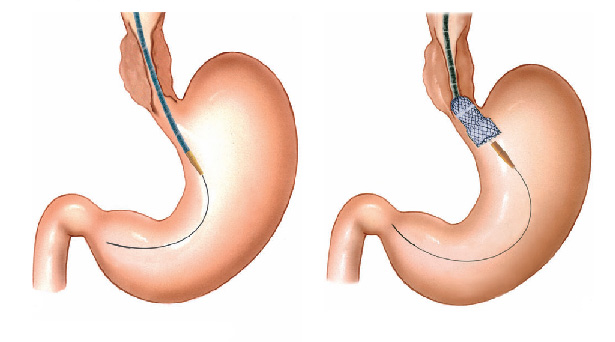
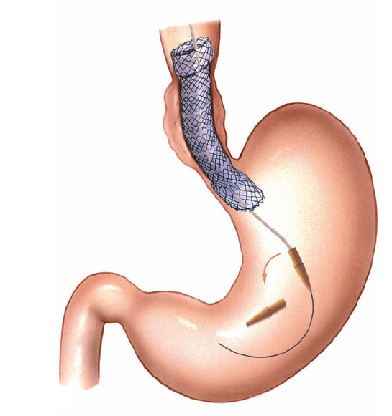
Pacientes que têm o objetivo de emagrecer, podem ter como alternativa a passagem de um balão intragástrico. A passagem do balão é realizada por endoscopia e o procedimento dura cerca de 20 a 30 minutos.
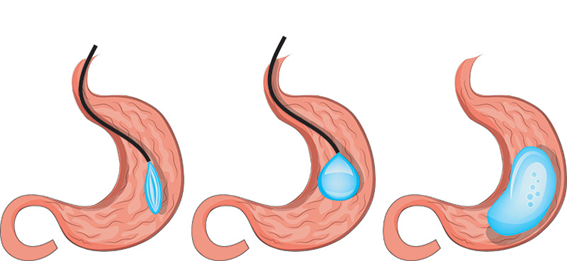
Passagem de Balão Intragástrico
1. O balão intragástrico é introduzido desinsuflado durante a endoscopia e colocado no estômago.
2. Um líquido azul (azul de metileno diluído em soro fisiológico) é colocado dentro do balão através de uma válvula. O volume varia entre 500-700 ml.
3. O aparelho de endoscopia é removido e o balão intragástrico pode ser deixado por um período de até 6 meses.
Como funciona o balão intragástrico?
O balão intragástrico ocupa um espaço dentro do estômago e o paciente fica com sensação de plenitude e saciedade precoce. Em outras palavras, sobra menos espaço para os alimentos, diminuindo o volume ingerido nas refeições.
Durante o período de tratamento, é essencial um acompanhamento multidisciplinar que permita reeducação alimentar e mudança do estilo de vida, garantindo assim o sucesso e a manutenção da perda de peso após a retirada do balão.

Quais as indicações para o tratamento com balão intragástrico?
O tratamento é indicado para pacientes com obesidade (IMC acima de 30), com ou sem doenças relacionadas ao excesso de peso, e que já tenham tentado diversos tipos de tratamentos clínicos para emagrecer, sem sucesso.
O tratamento também é indicado para pessoas obesas que irão se submeter a algum tipo de cirurgia, pois o balão auxilia na perda de peso e, consequentemente, reduz de maneira considerável o risco cirúrgico.
O tempo de duração desse tratamento é de seis a 12 meses, dependendo da prótese utilizada. Após esse período, ele deve ser retirado.
Após a retirada do balão, é indicado que o tratamento tenha continuidade por pelo menos mais um ano com o acompanhamento de endocrinologista e nutricionista.
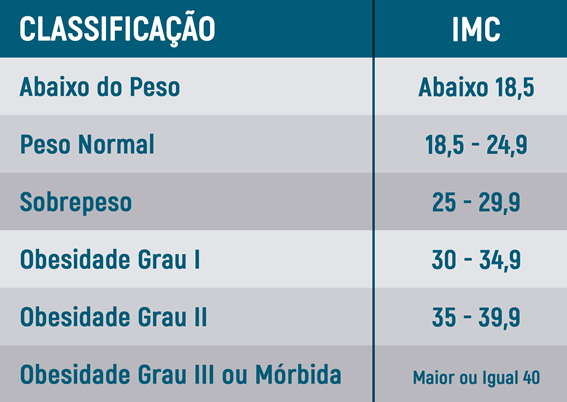
Calculando o IMC
Um indicador utilizado mundialmente para o controle do peso é o Índice de Massa Corpórea (IMC), que é calculado dividindo-se o peso pela altura ao quadrado.
O Balão Intragástrico está indicado para pessoas com IMC acima de 27 kg/m2, embora sua melhor indicação seja nas pessoas com obesidade leve (Grau I).
Quanto posso emagrecer com balão intragástrico?
O emagrecimento depende de fatores pessoais do paciente, como peso inicial e aderência ao novo estilo de vida, incluindo atividade física e alimentação saudável. De acordo com estudos científicos, a média esperada de perda de peso é de 12% a 15% do peso inicial do paciente.
Quais os riscos do tratamento com balão intragástrico?
- Náusea, vômitos e outros sintomas são comuns nos primeiros dias após a colocação do balão intragástrico.
- Alguns pacientes podem não atingir a perda de peso esperada ao final do tratamento com o balão. Importante entender que a colocação do balão não é garantia de sucesso do tratamento.
- Alguns pacientes recuperam o peso que perderam depois de remover o balão, especialmente por não ser capaz de manter um estilo de vida e uma dieta saudável.
- O balão pode vazar e murchar, e até mesmo hiperinsuflar (aumentar de tamanho). Essas duas situações são raras, no entanto, exigem retirada imediata do balão.
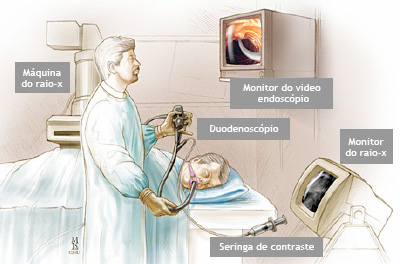
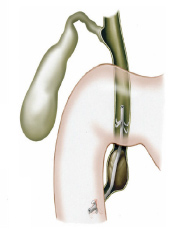
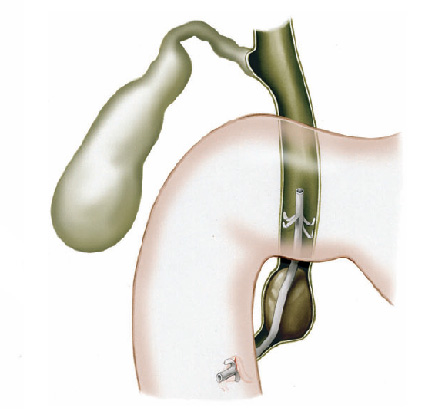
O que é um exame de CPRE (colangiopancreatografia retrógrada endoscópica)?
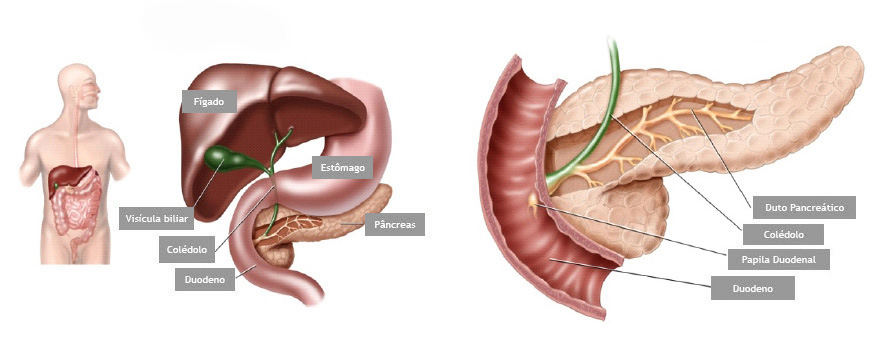
A CPRE é um procedimento que pode ser feito para examinar o fígado, vesícula biliar, vias biliares e o pâncreas. O fígado é um órgão que, entre outras coisas, produz um líquido chamado bile que auxilia a digestão. A vesícula biliar é um órgão pequeno, em forma de pêra, que armazena a bile até que seja necessária para a digestão. Os ductos biliares são canais que transportam a bile do fígado para a vesícula biliar e duodeno. Estes ductos são chamados algumas vezes de árvore ou via biliar. O pâncreas é um órgão que produz substâncias químicas que ajudam a digestão.
Com o paciente sedado, o aparelho é introduzido pela boca e passa através do esôfago e do estômago para o duodeno, local onde fica posicionada a papila duodenal.
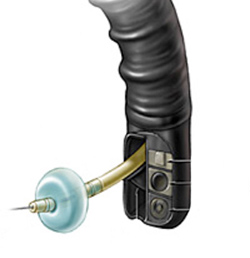
Para o exame, o médico utiliza um tubo flexível e iluminado chamado duodenoscópio, que possui uma câmera na lateral do aparelho, diferente do endoscópico padrão que possui a câmera na frente do aparelho.
O médico verifica a abertura do tubo de drenagem de bile do fígado. Este tubo de drenagem é chamado de ducto biliar comum. Drena bile do fígado e suco pancreático para o duodeno para ajudar na digestão das gorduras. O orifício de saída do ducto biliar no parede do duodeno chama-se papila duodenal.
Durante o exame o médico passa de um pequeno cateter (tubo) dentro do ducto biliar comum e injeta um contraste que pode ser visto com um exame de raio-X. A via biliar e eventualmente o pâncreas podem então ser examinados para anormalidades.
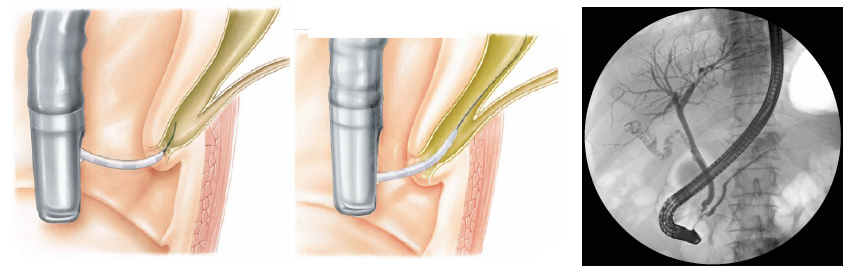
A CPRE pode ser utilizada para o tratamento de pedras ou bloqueios nos canais biliares. Seu médico pode usar alguns acessórios para fazer um pequeno corte na parede do intestino, na abertura do duto biliar comum para alargar a abertura da papila duodenal. Este procedimento chama-se papilotomia endoscópica.
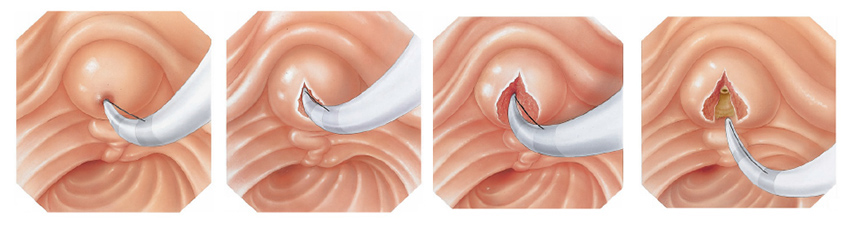
Após este procedimento, pode ser possível a retirada de cálculos da via biliar, permitindo assim o retorno normal da drenagem da bile do fígado para o duodeno.
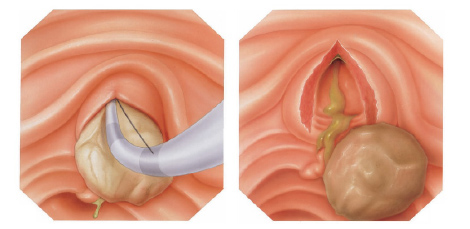
Pode-se também realizar a passem de prótese através da abertura, para drenar a via biliar em caso de grande cálculos ou tumores que possam estar obstruindo a região.
Quando o exame é necessário?
A CPRE é usada principalmente para diagnosticar e tratar cálculos ou obstrução das vias biliares.
Exemplos de tratamentos que podem ser feitas com CPRE incluem:
- Abrir a entrada das vias biliares para o intestino delgado (papilotomia endoscópica).
- Dilatação de uma área estreitada da via biliar (estenose da via biliar).
- Retira de cálculos da via biliar.
- Retirar amostras de tecido (biópsia) na suspeita de tumor da via biliar.
- Colocação de tubos (próteses) para drenagem da via biliar obstruída.
Como posso me preparar para este procedimento?
- Seu estômago e duodeno deve estar vazios para que o procedimento seja feito de forma segura. É necessário jejum total de no mínimo 8 horas antes do exame.
- Se você precisar de um analgésico na semana antes da cirurgia, escolha paracetamol ou dipirona ao invés de aspirina, ibuprofeno ou naproxeno. A aspirina, o ibuprofeno, o naproxeno ou pode provocar sangramento adicional durante a cirurgia. Se estiver tomando aspirina (AAS) diariamente ou em anticoagulação por alguma condição médica, pergunte ao seu médico se você precisa parar de tomar antes do procedimento.
Informe também ao seu médico sobre:
- Se você é alérgico a algum medicamento ou iodo (componente presente no contraste usado durante o exame).
- História de problemas de sangramento ou da coagulação sanguínea.
- História prévia de cirurgia.
- Outros problemas de saúde, incluindo diabetes e problemas renais.
- Possibilidade de gravidez, se isto se aplica (por causa do uso de Raio X durante o exame)
- Historia de ter realizado qualquer exame com contraste na semana anterior ao exame.
O que acontece durante o procedimento?
O procedimento pode ser feito em clínica ou hospital. Será dado um sedativo para você relaxar. A parte de trás de sua garganta será borrifada com um anestésico local para evitar engasgos no endoscópio. Seu médico irá inserir o duodenoscópio em sua boca através de seu esôfago, estômago e duodeno até atingir o ponto em que o ducto biliar comum abre para o intestino (papila duodenal). Seu médico irá passar um pequeno cateter (tubo) através do aparelho e o introduzirá, pelo orifício da papila, no ducto a ser estudado. Por este cateter o médico injetará contraste nos ductos para que eles apareçam de maneira clara aos raios X. Os raios X são tirados logo após o contraste ser injetado. Se o exame mostrar pedras, o seu médico pode usar uma ferramenta para quebrá-las e movê-los para o intestino. O seu médico pode também aumentar a abertura da papila duodenal, para permitir que as pedras passem para o intestino mais facilmente. Amostras de tecido podem ser tomadas para testes em laboratório de anatomia patológica se seu médico achar necessário.
O que acontece depois do procedimento?
Você terá que ficar na clínica ou hospital por 2 a 3 horas, até o efeito do sedativo desaparecer. Se alguma intercorrência acontecer durante o exame, você pode precisar ficar no hospital durante a noite.
Após o procedimento:
- Não comer ou beber por pelo menos 1 hora. Sua garganta ainda pode estar anestesiada, causando-lhe engasgos se comer ou beber muito cedo.
- Depois de 1 hora, tente tomar pequenos goles de água. Em seguida, tente outros líquidos. Uma vez que você pode engolir facilmente, você pode comer alimentos sólidos.
- Você pode sentir dor de garganta quando o efeito da anestesia passar. Este desconforto pode durar 3 a 4 dias.
- Você pode sentir-se inchada e ter uma evacuação mole por causa do ar e corante utilizado durante o exame.
Pergunte ao seu médico que outros passos que você deve tomar e quando você deve voltar para a consulta de retorno.
Quais são os benefícios deste procedimento?
Seu médico pode entender o seu problema e guiar melhor o seu tratamento . Você pode obter alívio imediato do seu problema. Se você tiver uma obstrução da via biliar, o seu médico pode ser capaz de aliviá-lo sem cirurgia. Cirurgia abdominal tem mais riscos, causa mais desconforto e requer um maior tempo para recuperação.
Quais são os riscos deste procedimento?
- Seu esôfago, intestino, estômago ou ducto biliar comum pode ser ferido ou perfurado.
- Você pode desenvolver uma inflamação no fígado, ducto biliar comum ou pâncreas (pancreatite).
- O procedimento pode não funcionar: se houver uma obstrução tumoral ou por pedras, seu médico pode não conseguir desobstruir a via biliar. O paciente também pode ter alterações anatômicas, sejam elas da própria pessoa ou causadas por cirurgia prévia, que impossibilitam o tratamento por este método.
- Você pode ter infecção ou hemorragia, principalmente ser houver intervenção terapêutica.
- Nos casos de intercorrência com perfuração de algum órgão ou da via biliar, pode ser necessário uma cirurgia para a correção do problema.
- Você deve perguntar ao seu médico como estes riscos se aplicam a você.
Estenose do intestino
Estenose do intestino é o estreitamento parcial ou total do intestino grosso (ou raramente do intestino delgado) que impede a progressão do conteúdo através do mesmo.
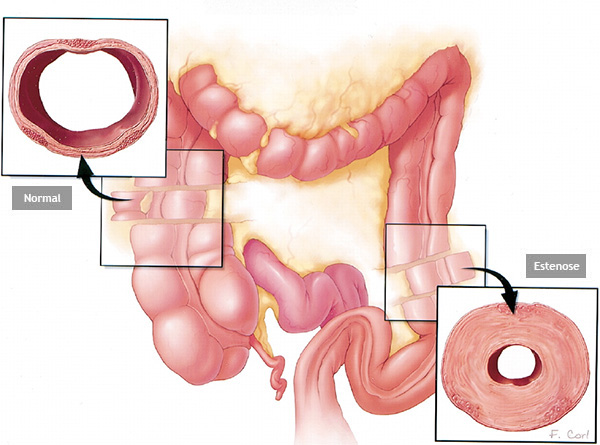
Estenose do intestino pode acontecer por 2 causas principais:
1- Tumores do intestino: alguns tumores do intestino podem crescer ao ponto de causar a obstrução do órgão. Nestes casos geralmente realiza-se cirurgia para se retirar a parte do intestino acometida. Nos casos muito avançados pode-se passar através da colonoscopia uma prótese autoexpansível para desobstrução. Esta prótese também pode ser colocada para melhorar o estado físico e o preparo do paciente antes de ser realizado uma cirurgia definitiva.
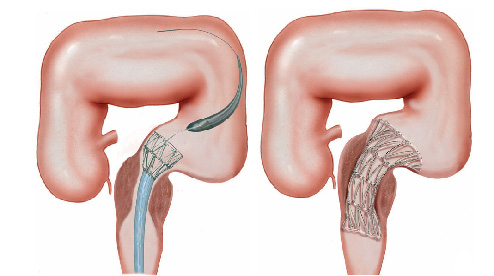
2- Estenose benigna: algumas inflamações do intestino podem ao cicatrizar levar a retração da parede do órgão e fechamento do mesmo. Doenças como a Retocolite Ulcerativa, a Doença de Crohn, a Colite por radioterapia, e algumas infecções do intestino podem levar a este processo. Existem também as estenoses pós operatórias que acontecem quando ocorre uma cicatrização exagerada da parede do intestino remanescente após a cirurgia.
Nos casos de estenoses benignas do intestino realiza-se a dilatação endoscópica da região com balão do tipo hidrostático.
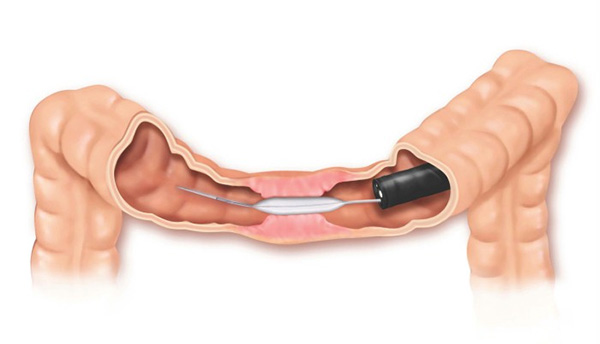
Estenoplastia
Em algumas ocasiões, o estreitamento (estenose) é tão grande que nem os instrumentos de dilatação conseguem passar. Nestes casos e em algumas outras situações, realiza-se o procedimento de estenoplastia. Este consiste na realização de pequenos cortes na região da estenose com auxílio de um estilete que é passado pelo canal de trabalho do endoscópio. Este pequenos cortes ajudam abrir o estreitamento facilitando a passagem dos dilatadores e acelerando o processo do tratamento. Em alguns casos após a realização dos pequenos cortes algumas substâncias, como corticóides, são injetadas na região para prevenir que o estreitamento feche novamente com facilidade.
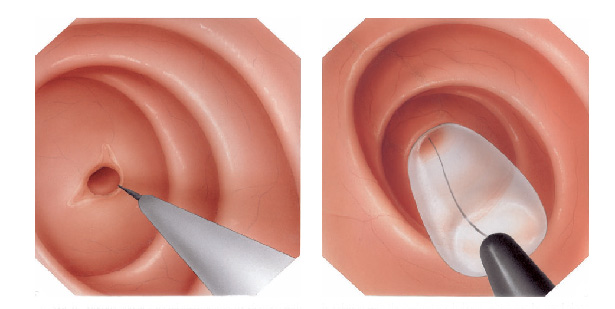
Nos casos onde não há melhora com as dilatações realiza-se o tratamento cirúrgico do problema através do procedimento chamado de colectomia parcial.
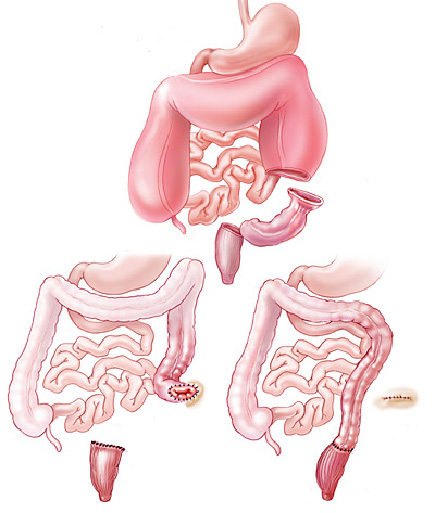
Complicações
A dilatação do cólon é geralmente realizado de forma eficaz e sem problemas. Algumas complicações que podem ocorrer são:
- Uma pequena quantidade de sangramento quase sempre acontece quando a dilatação é realizada. Se este sangramento for excessivo pode exigir um tratamento mais agressivo.
- Outra complicação é a perfuração (buraco na parede do órgão). Se isso acontecer, uma operação pode ser necessária para reparar o problema.
- Raramente uma pequena perfuração pode levar a infecção, que pode ficar apenas no local ou até mesmo se espalhar para os órgãos vizinhos.
O esôfago é um tubo longo e estreito que transporta comida e líquidos da boca para o estômago.
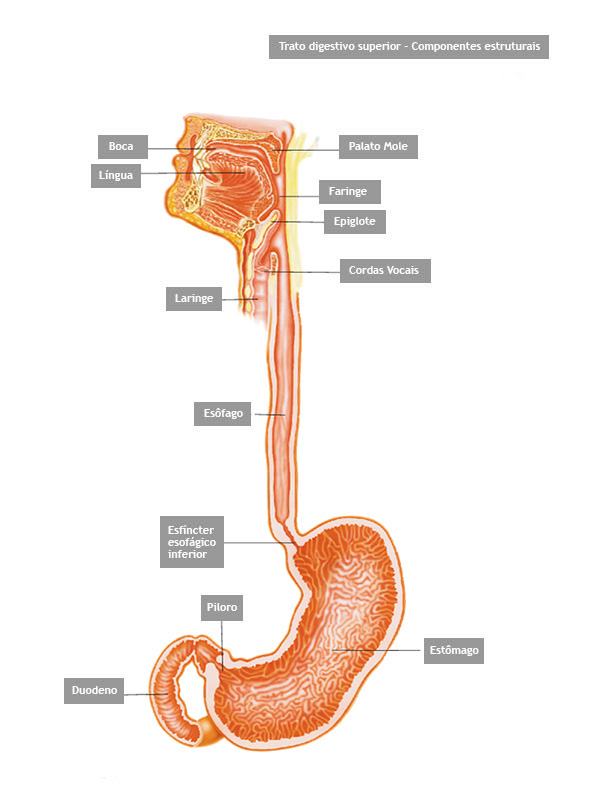
Dilatação do esôfago é a técnica utilizada para esticar uma parte bloqueada ou estreitada do esôfago. Este procedimento é usado quando uma parte do esôfago tornou-se tão estreita que se torna difícil, ou mesmo impossível e doloroso para engolir.
A dilatação torna a passagem dos alimentos e da água para dentro do estômago mais fácil. Esta é geralmente uma forma simples de tratamento porém se não for bem sucedida, uma cirurgia pode ser necessária. A cirurgia é uma forma muito mais extensa de tratamento, com um tempo de recuperação mais longo.
Algumas das causas mais comuns de obstrução ou estreitamento do esôfago são:
- Inflamação da parte inferior do esôfago. Isto acontece geralmente pela exposição constante da parte inferior do esôfago ao ácido que retorna a partir do estômago. Com o tempo, isso causa cicatrizes e estreitamento do esôfago inferior.
- Anel Schatzki é um fino anel benigno (não-cancerosos) de tecido fibroso que contrai o esôfago inferior. A razão para isto não é bem conhecida.
- Acalasia é uma alteração da inervação da parte final do esôfago e do esfíncter esofágico inferior. O esfíncter esofágico inferior é um músculo entre o esôfago e o estômago que relaxa para permitir que o alimento passe para dentro do estômago. Depois de deixar o alimento passar, este contrai para manter a comida no estômago. Esta alteração da inervação pode ser congênita (presente desde o nascimento) ou adquirida pela Doença de Chagas. Isto pode causar contrações irregulares da parte inferior do músculo esofágico fazendo com que o esfíncter não se abra e assim não permitindo que alimentos e líquidos passem. O resultado é um bloqueio persistente da passagem do conteúdo esofágico para o interior do estômago.
- Estenoses podem acontecer pela ingestão de substâncias que danificam o esôfago. Alguns exemplos são os ácidos ou bases, tais como soda cáustica.
- Tumores, sejam benignos (não cancerosos) e malignos (cancerosos) também podem bloquear o esôfago.
Diagnóstico
O seu médico, muitas vezes desconfia deste problema através da história clínica. Ele pode provar sua suspeita usando raios-X e principalmente a endoscopia.
Tratamento e Processo
Estenose do esôfago é geralmente um problema mecânico, que pode ser tratada com o alongamento (dilatação). Isto pode ser feito de diferentes maneiras.
- Dilatadores flexíveis: uma série de sondas graduadas (espessura crescente) chamadas de sondas termoplásticas podem ser usadas. Estes são tubos que passam através do esófago para o estômago. Os tubos utilizados tornam-se progressivamente maior, até que o tamanho desejado seja atingido
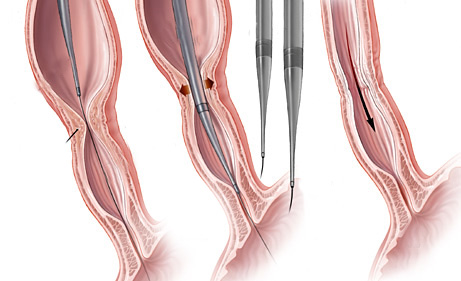
- Balões dilatadores: a dilatação do esôfago pode ser feita usando balões durante a endoscopia. A endoscopia flexível permite ao examinador visualizar diretamente a estenose. Um balão é introduzido pelo canal do aparelho até a zona de estreitamento. Ele é então insuflado com água até uma certa pressão, que é pré-ajustada para uma dada circunferência. Quando insuflado, torna-se em forma de salsicha, esticado, e faz com que a estenose se abra.
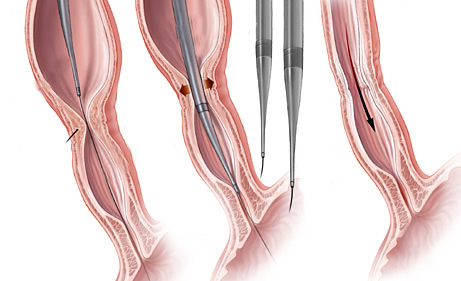
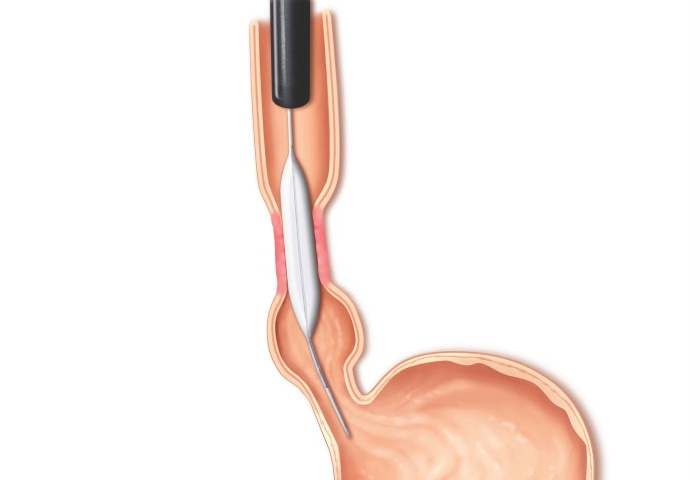
Tratamento da Acalasia
- A Acalasia requer um tipo de balão específico, mais longo e maior, chamado de balão pneumático. Nesta situação, as fibras musculares espásticas na parte inferior do esôfago são esticadas.
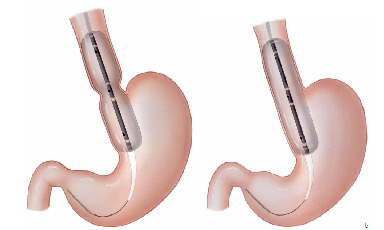
Em alguns casos de acalásia pode-se tentar o tratamento com injeção de toxina botulínica (botox).
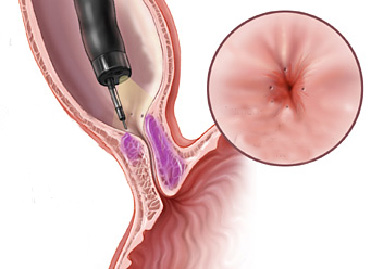
No casos de acalásia que não melhoram com dilatações por endoscopia o tratamento cirúrgico é indicado através do procedimento chamado de miotomia.
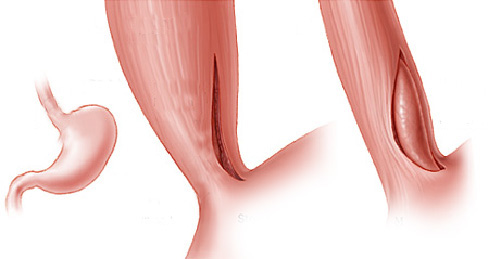
Estenoplastia
Em algumas ocasiões, o estreitamento (estenose) é tão grande que nem os instrumentos de dilatação conseguem passar. Nestes casos e em algumas outras situações, realiza-se o procedimento de estenoplastia. Este consiste na realização de pequenos cortes na região da estenose com auxílio de um estilete que é passado pelo canal de trabalho do endoscópio. Estes pequenos cortes ajudam abrir o estreitamento facilitando a passagem dos dilatadores e acelerando o processo do tratamento. Em alguns casos após a realização dos pequenos cortes algumas substâncias, como corticóides, são injetadas na região para prevenir que o estreitamento feche novamente com facilidade.
Complicações
A dilatação do esôfago geralmente é realizada de forma eficaz e sem problemas. Algumas complicações que podem ocorrer são:
- Uma pequena quantidade de sangramento quase sempre acontece quando a dilatação é realizada. Se este sangramento for excessivo pode exigir um tratamento mais agressivo.
- Outra complicação é a perfuração (buraco na parede do órgão). Se isso acontecer, uma operação pode ser necessária para reparar o problema.
- Raramente uma pequena perfuração pode levar a infecção, que pode ficar apenas no local ou até mesmo se espalhar para os órgãos vizinhos.
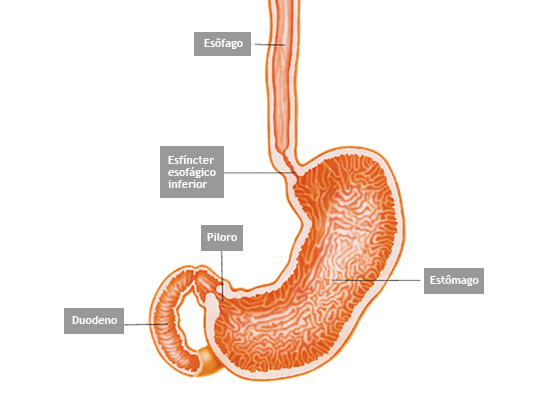
O que é o piloro ?
Piloro é o esfíncter que fica na poção final do estômago, na sua transição com o duodeno. Com os movimentos de contração do estômago o piloro se abre a permite que o conteúdo estomacal passe para o duodeno.
Estenose de piloro
Estenose do piloro é o estreitamento parcial ou total do mesmo que impede a progressão do conteúdo do estômago para o duodeno.
Estenose do piloro pode acontecer por 3 causas principais:
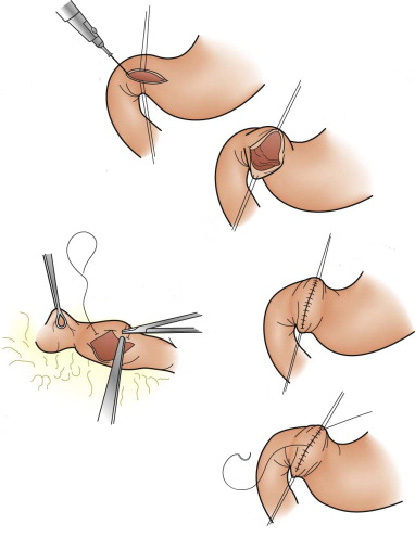
1- Estenose hipertrófica do piloro: condição que acontece em alguns recém nascidos onde o musculo do esfíncter fica muito “apertado” e impede que o conteúdo estomacal passe para o intestino. Nestas casos as crianças tem crises de vômitos e ficam desnutridas. A resolução deste problema é feita por cirurgia através do procedimento de piloroplastia.
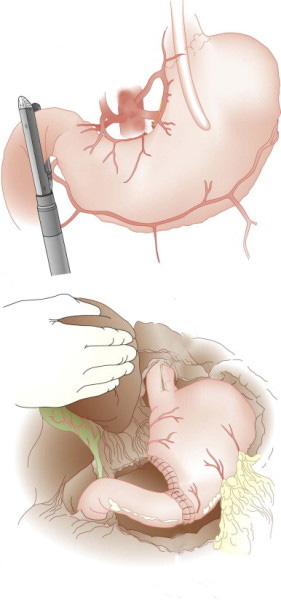
2- Tumores do estômago: alguns tumores do estômago podem crescer ao ponto de causar a obstrução do piloro impedindo a progressão do conteúdo estomacal. Nestes casos geralmente realiza-se cirurgia para se retirar a parte do estômago acometida. Nos casos muito avançados pode-se passar através de endoscopia uma prótese autoexpansível para desobstrução.
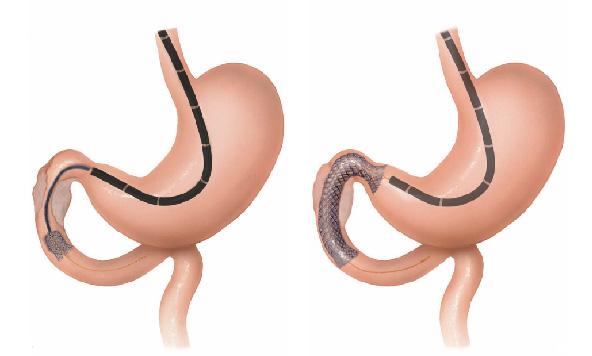
Alguns casos onde a colocação da prótese não é possível realiza-se o procedimento de derivação gástrica, ligando o estômago com o intestino.
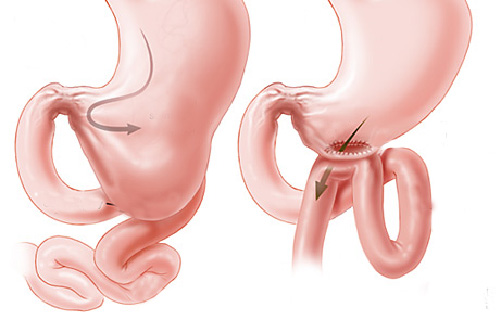
3- Estenose benignas: algumas úlceras do estômago ou do piloro podem ao cicatrizar levar a retração da parede do órgão e fechamento do piloro. Nestes casos realiza-se a dilatação endoscópica da região com balão do tipo hidrostático.
Nos casos onde não há melhora com as dilatações realiza-se o tratamento cirúrgico do problema.
Complicações
A dilatação do piloro geralmente é realizada de forma eficaz e sem problemas. Algumas complicações que podem ocorrer são:
- Uma pequena quantidade de sangramento quase sempre acontece quando a dilatação é realizada. Se este sangramento for excessivo pode exigir um tratamento mais agressivo.
- Outra complicação é a perfuração (buraco na parede do órgão). Se isso acontecer, uma operação pode ser necessária para reparar o problema.
- Raramente uma pequena perfuração pode levar a infecção, que pode ficar apenas no local ou até mesmo se espalhar para os órgão vizinhos.
O que é Esôfago de Barrett?
Esôfago de Barrett é uma doença na qual há uma mudança anormal na mucosa do esôfago distal. A doença é causada principalmente pela exposição prolongada ao conteúdo ácido proveniente do estômago e está relacionado a um risco aumentado de câncer do esôfago. Esôfago de Barrett ocorre quando as células normais da porção inferior do esôfago são substituídas por um tipo diferente de células (semelhantes às do estômago). O Esôfago de Barrett normalmente é causado pelo refluxo gastroesofágico (RGE). Portanto, esta substituição das células do esôfago pelas células do estômago, muitas vezes é vista como um mecanismo de proteção ao ácido (as células do estômago são preparadas para resistir à acidez). É importante salientar que a maioria das pessoas que tem RGE nunca desenvolverão o Esôfago de Barrett, mas algumas podem desenvolver.Quais são os sintomas do Esôfago de Barrett?
O Esôfago de Barrett não causa sintomas. Os sintomas são relacionados ao refluxo gastroesofágico, como:- Queimação no peito (pirose)
- Queimação ou acidez na garganta
- Vômitos após alimentação
- Dificuldade para engolir
Como detectar o Esôfago de Barrett?
O diagnóstico de Esôfago de Barrett é feito através da endoscopia digestiva alta com biópsia da área suspeita. O médico vai examinar com detalhes a região da transição entre o esôfago e o estômago e, se houver a suspeita de um epitélio anômalo na região, serão coletadas biópsias para análise no microscópio. A inspeção do Esôfago de Barrett deve ser realizada por endoscopista experiente e com aparelho de alta definição, para capturar detalhes suspeitos da mucosa.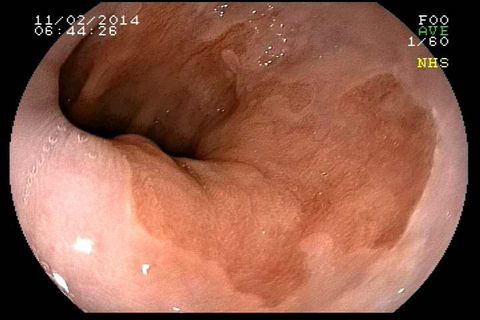
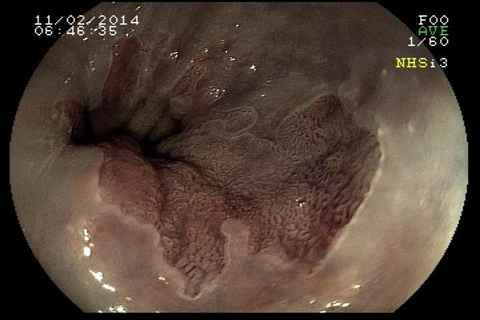
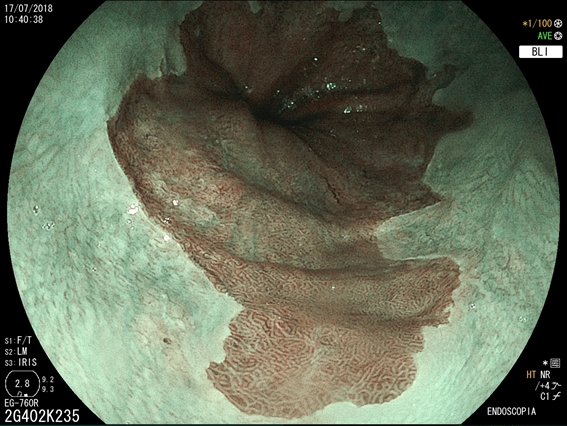
Qual o risco do Esôfago de Barrett virar câncer?
Uma complicação do Esôfago de Barrett é que, com a agressão contínua do ácido no epitélio do esôfago, podem surgir células pré-malignas (displasias) que eventualmente podem crescer e virar um câncer invasivo. Estas lesões pré-malignas não costumam provocar sintomas, daí a importância de um acompanhamento médico. No entanto, a progressão do Barrett para um câncer é bastante incomum. Estudos que seguiram pacientes com Esôfago de Barrett, mostram que o risco de progressão para câncer é menor do que 0,5% ao ano.Como o Esôfago de Barrett é tratado?
Se não houver displasia (veja acima) o tratamento do Esôfago de Barrett é feito com o controle do refluxo gastroesofágico. O tratamento não cura o esôfago de Barrett, mas previne que ele piore. Geralmente são usadas medicações que inibem a produção de ácido pelo estômago, associado a medidas comportamentais e restrições alimentares como:- Evitar bebidas alcoolicas, café, chocolate, alimentos gordurosos
- Evitar refeições exageradas, muito volumosas
- Evitar deitar-se após as refeições
- Elevar a cabeceira da cama
Tratamento do Esôfago de Barrett com Radiofrequência
A ablação por radiofrequência usa calor para remover tecido pré-cancerígeno do esôfago de Barrett. A tecnologia do sistema de ablação por radiofrequência é projetada para a remoção de tecido afetado por Barrett, preservando o tecido saudável subjacente.Tratamento do Esôfago de Barrett com Mucosectomia
A mucosectomia é uma técnica empregada para ressecção do Esôfago de Barrett com lesões displásicas visíveis (pré-cancerígenas ou cancerígenas iniciais). Geralmente essa ressecção é realizada através da colocação de ligaduras elásticas, seguido da apreensão e corte com alça de polipectomia. O produto da ressecção é enviado para a análise histológica pelo patologista, a fim de verificar se o paciente está curado e para definir como será o acompanhamento no futuro.O que é gastrostomia endoscópica?
Gastrostomia endoscópica é a colocação de um tubo de alimentação diretamente para o estômago, através da parede abdominal.
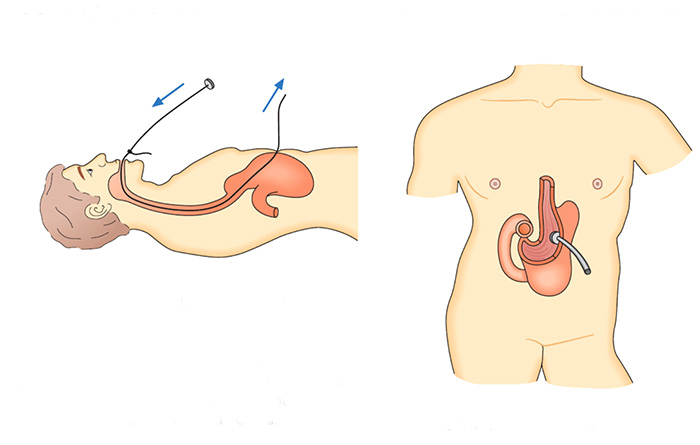
Quando ela é usada?
Este procedimento pode ser feito para alimentar você, se você não consegue comer normalmente. Por exemplo, você pode precisar de uma gastrostomia se:
- Não puder engolir por algum problema como câncer de boca ou garganta, ou acidente vascular cerebral (AVC).
- Outros problemas para engolir (problemas de deglutição)
- Em alguns tratamentos médicos, como quimioterapia ou radioterapia, que são temporários mas as vezes tornam difícil você comer o suficiente para obter uma boa nutrição.
- Casos de desnutrição severa.
Alguns tubos de alimentação temporários são passados através do nariz até o estômago, são as chamadas sondas nasoenterais. Um tubo de gastrotomia é normalmente colocado para permitir a remoção de uma sonda nasoenteral, de modo que a alimentação possa continuar com maior conforto e por tempo mais prolongado.
Como devo me preparar para gastrostomia ?
Planeje o tempo para o seu tratamento e recuperação após o procedimento. Encontre alguém para lhe levar para casa após o procedimento. Siga todas as instruções que seu médico lhe der.
Se você precisar de um analgésico na semana antes do procedimento, escolha paracetamol ou dipirona ao invés de aspirina ou anti-inflamatórios. A aspirina ou anti-inflamatórios podem provocar sangramento adicional durante o procedimento. Se voçê toma aspirina ou anticoagulantes diariamente para uma condição médica, pergunte ao seu médico se você precisa parar de tomá-las antes de seu procedimento.
O que acontece durante o procedimento?
Para a gastrostomia endoscópica percutânea, você receberá um sedativo e um anestésico local para mantê-lo sem sentir dor. O médico irá introduzir um endoscópio através de sua boca até o seu estômago. Um endoscópio é um tubo fino e flexível com uma pequena câmera. Ele permite que o médico olhe para o interior de seu estômago durante o procedimento.
O seu médico irá encher o estômago com ar para torná-lo maior e empurrar a parede do estômago mais perto da parede abdominal. O médico irá guiar uma agulha e fio através de sua pele e parede abdominal até o seu estômago. O endoscópio permite ao médico ver e capturar o fio dentro do estômago.
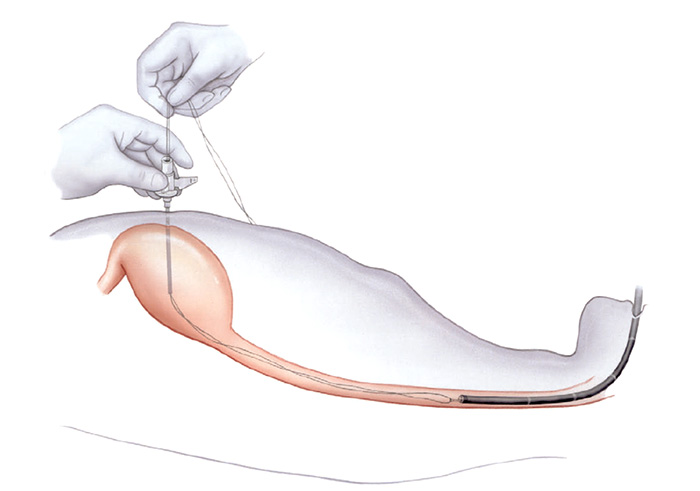
O fio é então puxado de volta pela boca. Um tubo de plástico é ligada ao fio e puxado através da boca ao longo do percurso até o estômago.
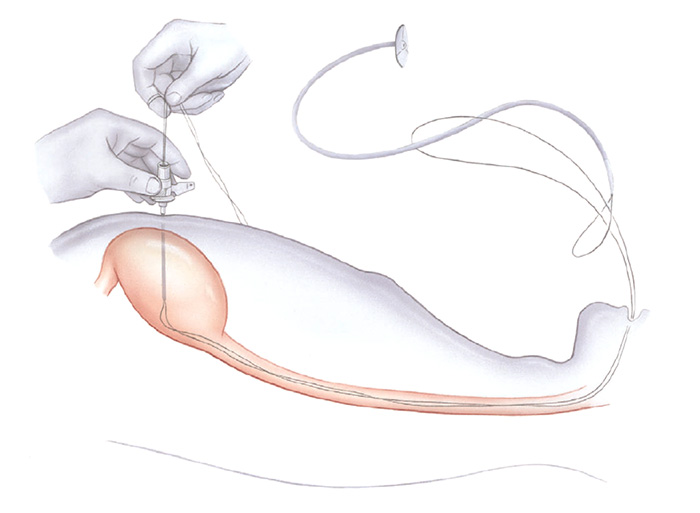
O médico irá fixar o tubo de dentro do estômago e na sua pele. O pedaço curto do tubo de borracha visível através da parede abdominal é facilmente coberto com a roupa.
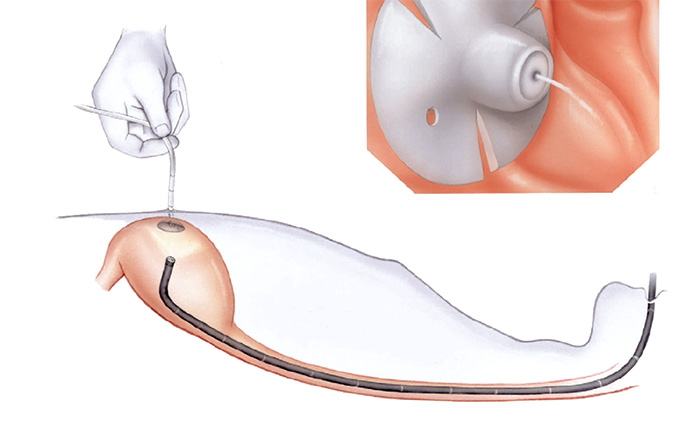
O que acontece depois do procedimento?
Você será ensinado como usar e cuidar do tubo de alimentação antes de deixar a clínica. A sonda colocada pode ser geralmente utilizada dentro de 12 a 24 horas após o procedimento.
A fórmula para a alimentação pode ser passada através do tubo para dentro do estômago com uma seringa especial. Em alguns casos, uma bomba é utilizada.
Se o tubo de gastrostomia for necessário para um longo período de tempo, este pode depois ser substituído. Substituir o tubo é um procedimento ambulatorial simples que pode ser feito no consultório do seu médico.
Discuta seus medicamentos com o seu médico. Medicamentos mais líquidos podem ser dados a você através do tubo de alimentação com uma seringa. Muitos medicamentos disponíveis na forma de comprimidos podem também estar disponíveis na forma líquida. Também pode ser possível dissolver comprimidos esmagados em água, para que possam ser fornecidos através do tubo de alimentação. Medicamentos substitutos podem estar disponíveis se nenhuma dessas soluções funcionar.
Certifique-se de que o tubo de alimentação esteja cuidadosamente protegido sob a roupa.
Lave sempre o tubo de alimentação de água depois de colocar medicamentos ou alimentos nele para evitar o entupimento do tubo.
Clique aqui e saiba mais sobre os cuidados com a gastrostomia.
Quais são os benefícios deste procedimento?
Você será capaz de obter uma nutrição suficiente sem ter um tubo pelo nariz até o estômago.
Quais são os riscos associados a este procedimento?
- Existem alguns riscos quando você recebe uma sedação. Discuta estes riscos com seu médico.
- O cólon ou outros órgãos do abdome podem ser feridos durante o procedimento, o que pode exigir cirurgia para reparação.
- A área em volta do tubo pode infeccionar após o procedimento.
- Pode haver sangramento no local puncionado.
Você deve perguntar ao seu médico como estes riscos se aplicam a você.
A ligadura elástica é considerado o melhor procedimento para o tratamento das varizes de esôfago. Estas surgem em pacientes que possuem pressão aumentada da veia porta (hipertensão portal) que possui várias causas sendo a principal delas a cirrose hepática.
O procedimento é realizado para a prevenção da ruptura deste vasos evitando assim quadros de hemorragia digestiva. Também é utilizado para cessar um sangramento já causado por uma ruptura de variz.
Todo paciente com varizes deve esôfago deve fazer acompanhamento periódico com seu médico que além de prescrever medicamentos, pode solicitar a ligadura elástica das varizes quando achar necessário.
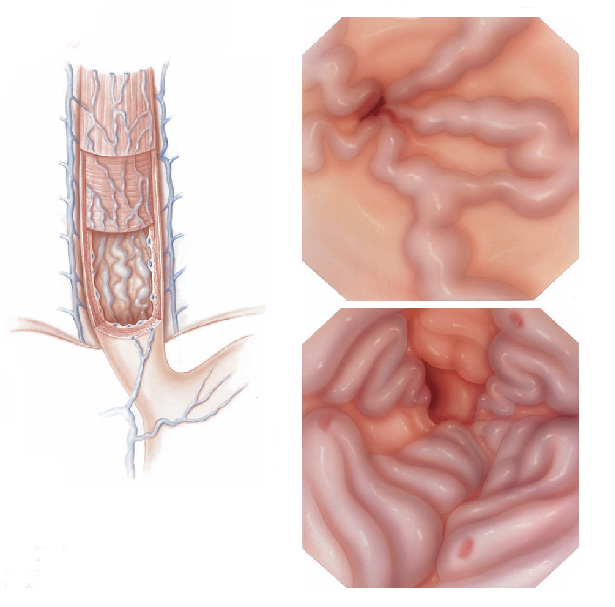
Durante o procedimento o paciente é sedado como em toda a endoscopia digestiva. Então na ponta do aparelho é acoplado o dispositivo de ligadura elástica, ficando a manopla de disparo dos elásticos na outra extremidade do endoscópio, no local onde o endoscopista realiza as manobras com o aparelho.
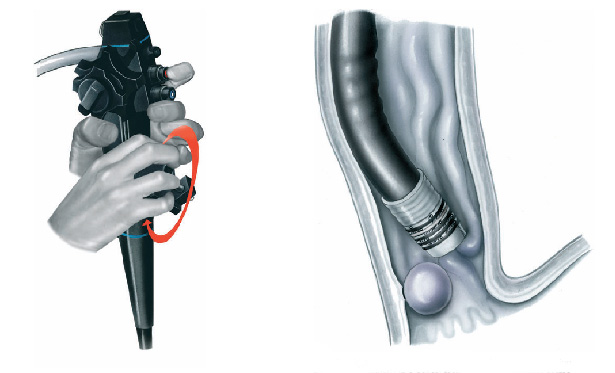
Após a introdução do aparelho o endoscopista identifica as veias dilatadas (varizes) e aspira o ponto a ser ligado para dentro do dispositivo. Após isto, gira o dispositivo de ligadura soltando o anel de borracha, que estrangula a porção da variz que foi aspirada.
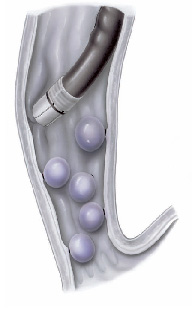
Este estrangulamento faz a variz diminuir de tamanho até “secar”. Este processo dura cerca de 2 semanas. As sessões são repetidas geralmente a cada 15 dias até o desaparecimento das varizes. Geralmente são necessárias de 3 a 6 sessões para o tratamento completo.
Após o procedimento o paciente pode sentir no primeiro dia um certo desconforto para engolir, que é normal e passa em cerca de 3 dias. Por isto, neste período o paciente deve fazer dieta liquida e depois pastosa. Também deve evitar alimentos e líquidos quentes que podem fazer soltar os anéis de borracha antes do tempo e predispor a sangramento.
Orientações para o exame:
- A presença de um acompanhante maior de idade desde o momento da chegada até o término do procedimento é uma condição indispensável para a execução da ligadura de varizes. No caso de pacientes com menos de 18 anos, o acompanhante obrigatoriamente precisa ser um responsável legal.
- Para se submeter à ligadura de varizes, o paciente deve ter resultados recentes de hemograma, tempo de protrombina (TAP) e contagem de plaquetas. Além disso, é necessário apresentar exames de endoscopia anteriores.
- Medicações com AAS (aspirina) e anticoagulantes, tais como varfarina (Marevan®, Coumadin®), clopidogrel (Plavix®) e ticlopidina (Ticlid®), devem ser suspensas dez dias antes do procedimento, sempre sob supervisão do médico que receitou os mesmos.
Na véspera do procedimento
- O paciente deve fazer um jantar leve, evitando comida gordurosa
No dia do procedimento
- Jejum de oito horas, até mesmo de líquidos.
- Atenção: não é possível realizar outros exames invasivos da região abdominal no mesmo dia (exemplo: colonoscopia).
- O procedimento dura, em média, 40 minutos, incluindo o tempo de preparo.
- Ao término do procedimento, o paciente precisa de um repouso de cerca de uma hora.
Cuidados pós procedimento:
- Devido ao uso de anestesia, não é possível dirigir automóvel nem outros veículos durante todo o dia após a ligadura de varizes esofágicas. Pelo mesmo motivo, durante um período de aproximadamente oito horas depois do procedimento, o indivíduo não pode realizar tarefas que necessitem de atenção, tais como mexer com máquinas e objetos cortantes.
- A medicação usada na anestesia pode ocasionar um período curto de amnésia.
- O paciente deve repousar no restante do dia, alimentando-se conforme recomendação médica.
- Nos 3 dias após o procedimento o paciente deve fazer dieta ingerindo apenas liquidos e pastosos. Também deve evitar alimento e liquidos quentes .
- Também não deve realizar atividade física ou carregar peso por no mínimo 3 dias.
- Na presença de dor, sangramento, falta de ar ou de qualquer outro sintoma não usual, deve entrar em contato com a clínica.
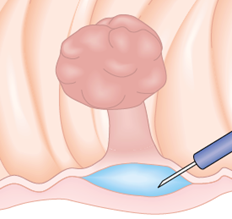
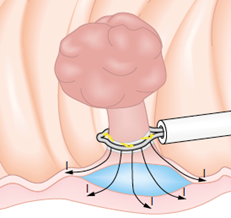
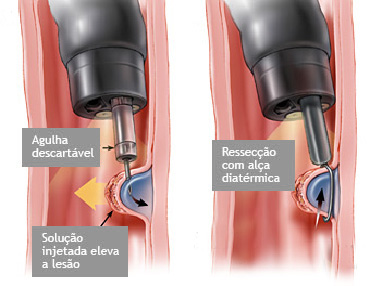
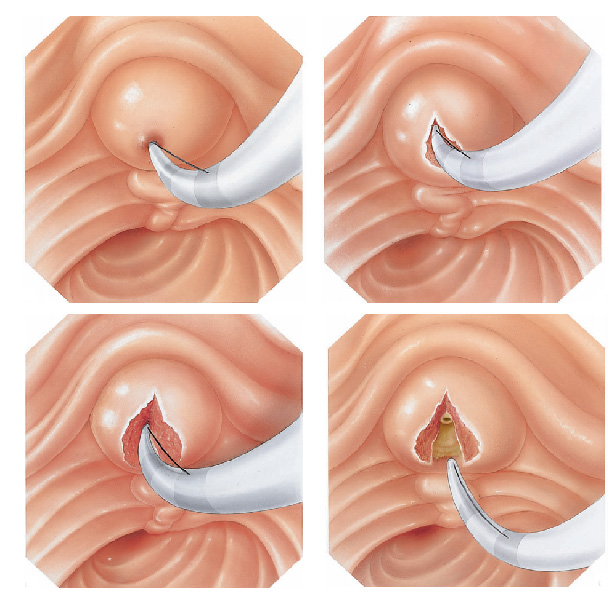
Mucosectomia é o procedimento realizado quando há necessidade de retirada de lesões maiores do trato gastrointestinal.
O exame de Mucosectomia é realizado através de injeção de liquido embaixo da lesão, através de uma agulha específica. Com isso a lesão se destaca das camadas mais profundas do intestino, diminuindo o risco de perfuração.
A retirada da lesão é feita com uma alça de polipectomia e o material é encaminhado para estudo anatomopatológico (no microscópio) da mesma forma que ocorre nas biópsias.
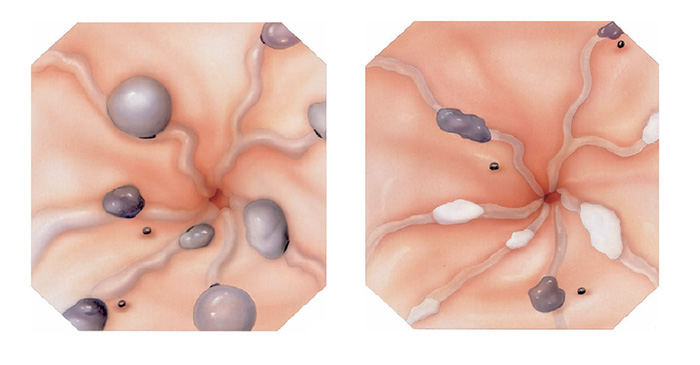
O que são pólipos?
Pólipos são crescimentos na parede interna do tubo digestivo em órgãos como o esôfago, estômago, duodeno e cólon. O cólon e o reto são partes do intestino grosso.
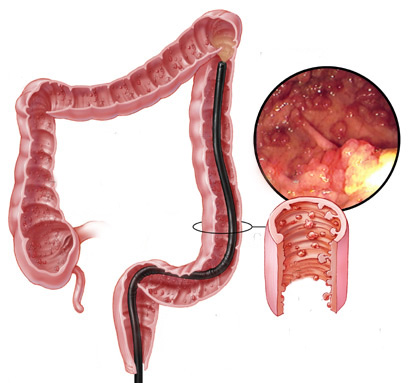
Por que devem ser removidos?
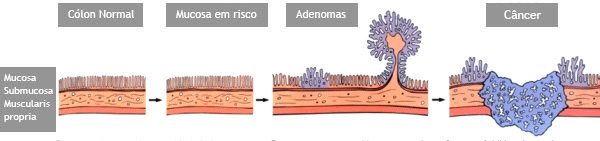
Se não forem removidos cedo, alguns pólipos podem se tornar cancerosos. Se pólipos cancerosos não são tratados, eles são uma ameaça à vida. Porém mesmo sendo canceroso, se for ressecado precocemente e se este não estiver muito infiltrado, a simples retirada do pólipo pode resolver o problema.
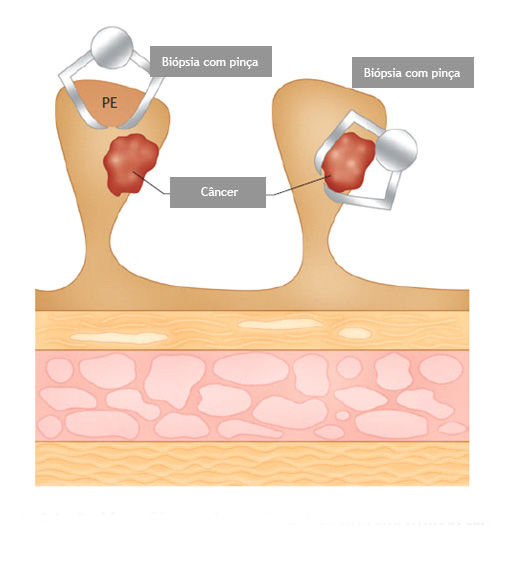
Por que apenas a biópsia de um pólipo não é suficiente?
Geralmente apenas uma região do pólipo é que se apresenta de forma cancerosa. Se for realizada uma simples biópsia do pólipo, a região cancerosa pode não ser atingida e o diagnóstico de câncer não ser realizado. Para se ter certeza do diagnóstico, o pólipo inteiro deve ser removido através do procedimento chamado de polipectomia.
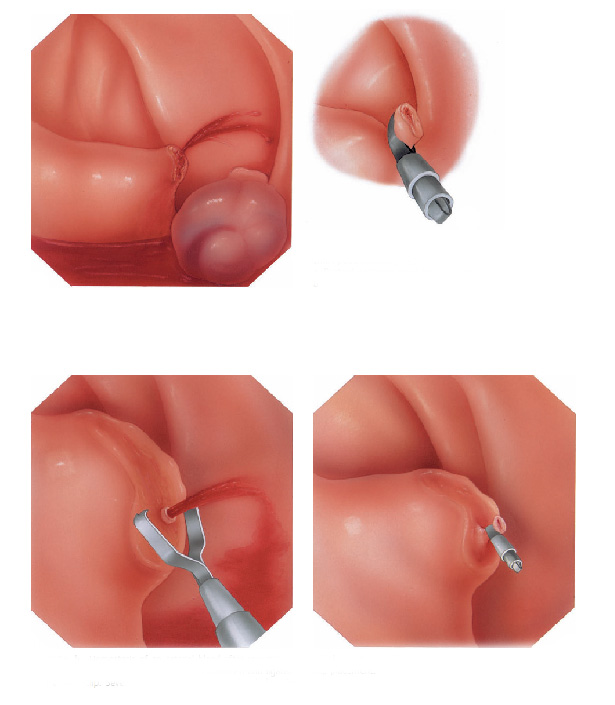
O que é a polipectomia?
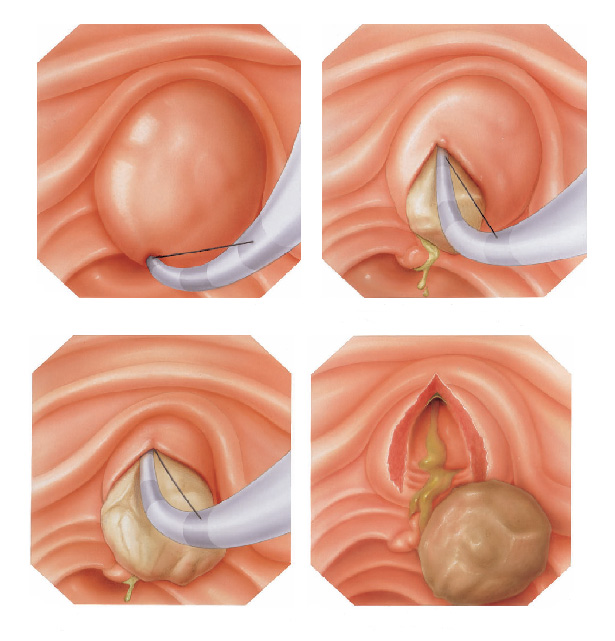
A polipectomia é a remoção completa de um pólipo permitindo assim o diagnóstico exato e muitas vezes a cura do próprio problema. Existem várias técnicas para a realização do procedimento que dependem do tamanho e do tipo de pólipo a ser ressecado.
Polipectomia com pinça
Pequenos pólipos podem ser removidos com segurança usando-se apenas uma pinça.
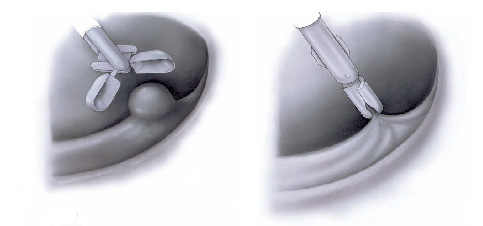
Polipectomia com alça diatérmica
Pólipos maiores necessitam ser removidos com alça e corrente de cauterização. Este procedimento permite cortar a base do pólipo e ao mesmo tempo coagular o local para evitar sangramentos.
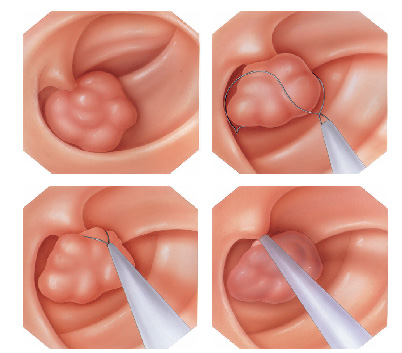
Porém alguns pólipos possuem a base (pedículo) largo onde passam vasos calibrosos e por isto tem risco aumentado de sangramento na retirada mesmo usando a corrente de coagulação.
Nestes casos algumas medidas podem ser realizadas para diminuir o risco de sangramento:
Injeção de adrenalina na base do pólipo
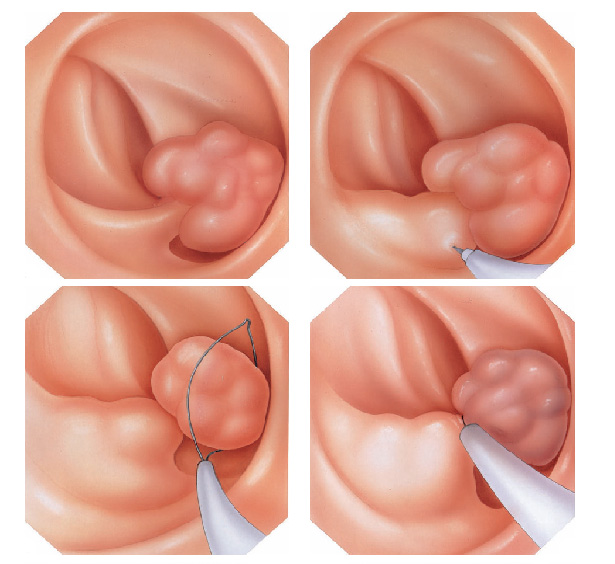
Colocação de um laço na base do pólipo para estrangular o pedículo
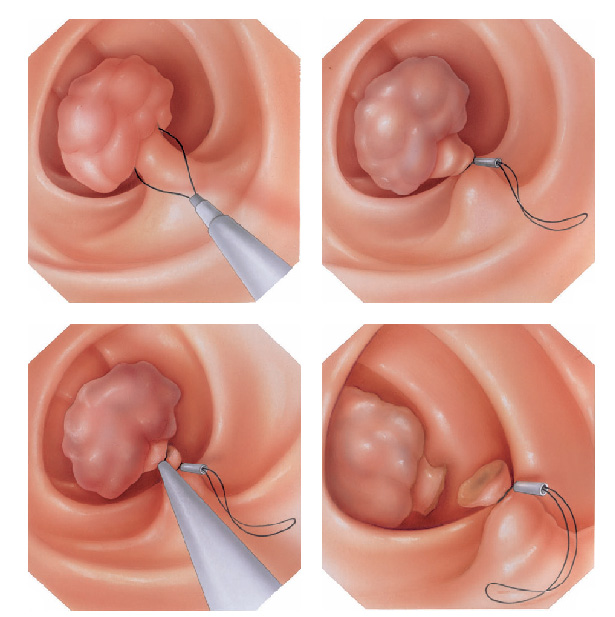
Alguns pólipos são tão grandes que não podem ser removidos inteiros. Nestes casos o pólipo é retirado em pedaços para poder garantir a sua remoção completa.
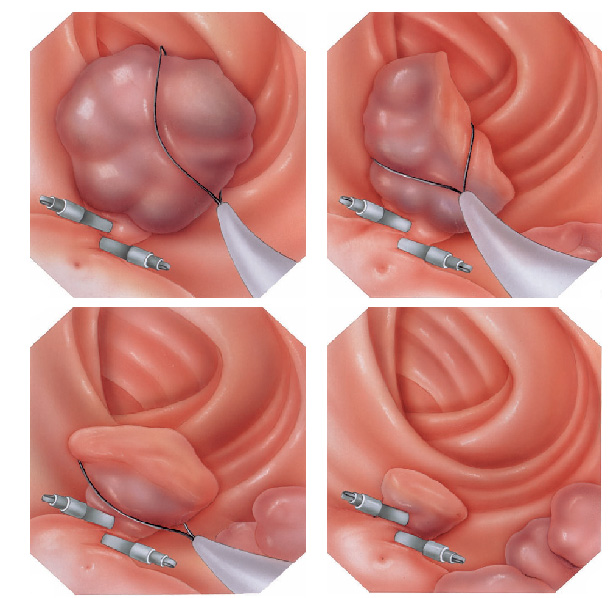
Alguns pólipos não possuem a base alongada (pedículo), estes são chamados de pólipos sésseis. A remoção destes pólipos possui risco maior de perfuração do órgão pois como são planos ficam muito próximos da parede externa do órgão.
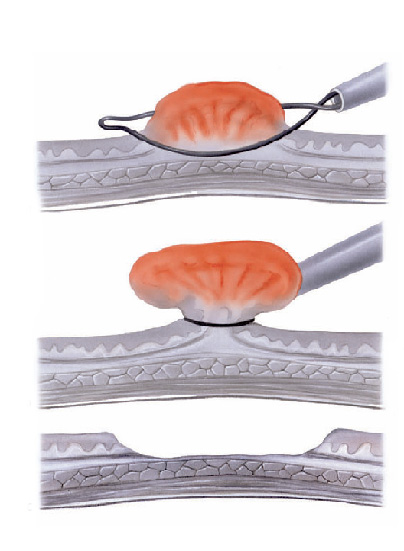
Mucosectomia
Para diminuir este risco, injeta-se com um uma agulha uma solução abaixo do pólipo para que ele levante e fique mais longe da parede do órgão. Após isto passa-se a alça diatérmica e realiza-se o
procedimento de polipectomia.
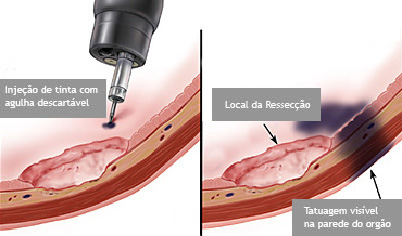
Tatuagem endoscópica
Nos casos onde existe a necessidade de revisão posterior do local onde foi feito o procedimento, seja por endoscopia ou por cirurgia, pode-se realizar a injeção de tinta na parede do órgão ficando assim esta região marcada permanentemente. Este procedimento é indolor e não leva a nenhum tipo de lesão do órgão marcado.
Complicações
Mesmo tomando todas estas precauções, complicações como perfuração e sangramento podem ainda acontecer. Estas geralmente são tratadas por endoscopia no mesmo momento do procedimento. Porém as vezes o tratamento por endoscopia acaba não sendo efetivo e o tratamento por cirurgia é realizado.
Se eventuais complicações acontecerem, possuímos estrutura, material e equipe profissional habilitada para o tratamento por endoscopia ou cirurgia se esta for necessária.
Tratamento endoscópico da perfuração
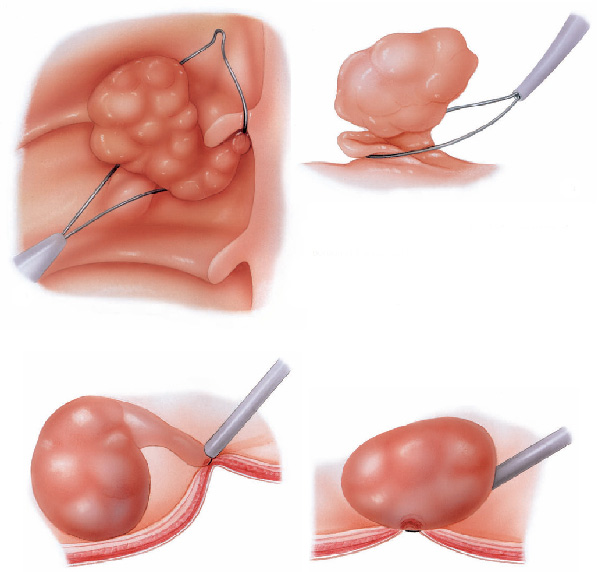
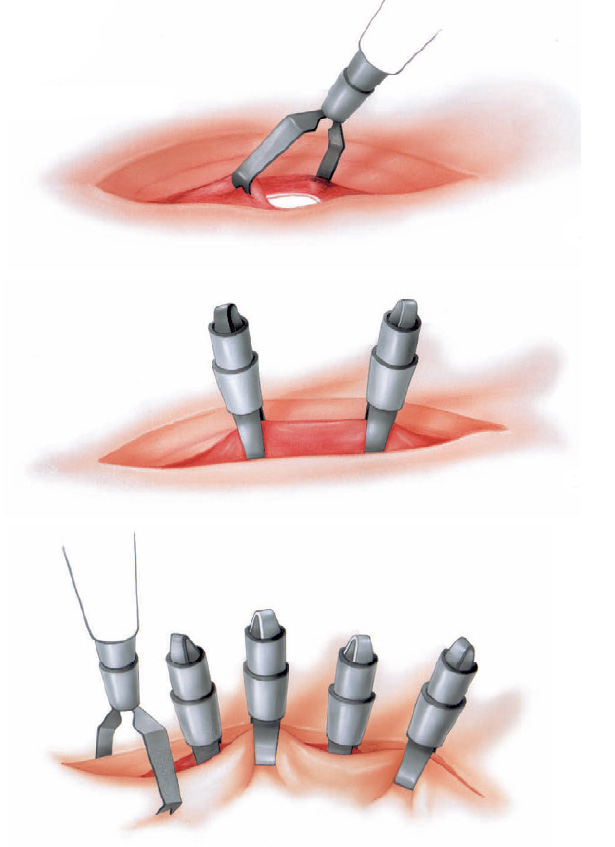
Tratamento endoscópico do sangramento
Realizada em quase todos os exames de colangiopancreatogragia retrógrada endoscópica (CPRE), a papilotomia endoscópica é o procedimento de abertura do ducto biliar comum. Tem o objetivo de alargar a abertura da papila duodenal para a drenagem da bile com maior facilidade e para retirada de cálculos que podem estar obstruindo a saída da bile. Também é utilizada em cados de estreitamentos da via biliar, para que se possa utilizar os instrumento de dilatação como as próteses plásticas ou autoexpansíveis.
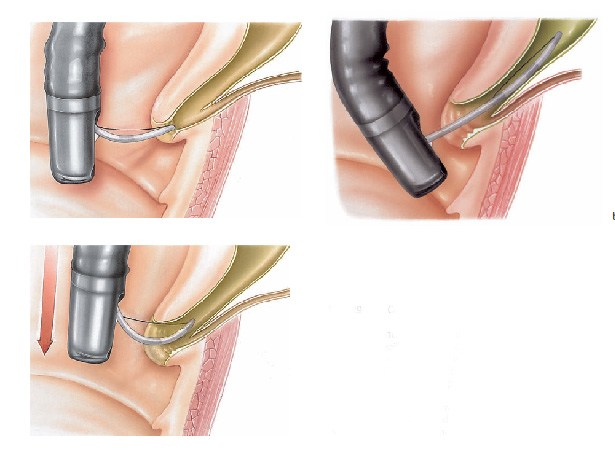
Apesar da palilotomia por endoscopia ser menos agressiva que a realizada por cirurgia, ela também possui riscos, como sangramento e perfuração do intestino delgado. Estas quando ocorrem, geralmente são tratadas no mesmo momento por endoscopia, mas eventualmente pode haver necessidade de realização de cirurgia para a correção do problema.
Desobstrução de tumores avançados do aparelho digestivo
As neoplasias do trato gastrointestinal podem as vezes crescer ao ponto de não poderem ser mais operadas levando a obstrução do tubo digestivo. Nestes casos são realizado tratamentos para prolongar e melhorar a qualidade de vida dos pacientes.
Com este propósito pode-se realizar a passagem de próteses autoexpansíveis. Estas são próteses metálicas que são passadas através do tumor e quando liberadas se abrem aumentando assim o canal do tubo digestivo obstruído.
Podem ser colocadas em tumores avançados da região:
Esôfago
Estômago e duodeno
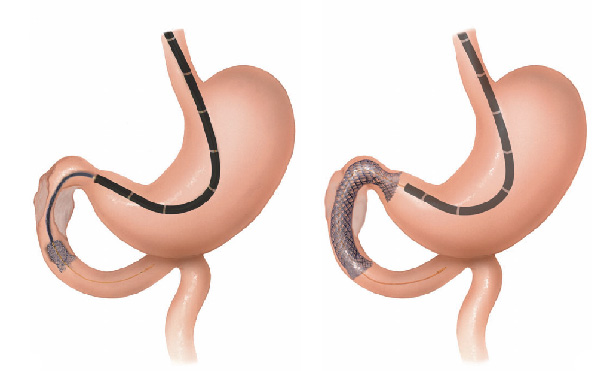
Cólon (intestino grosso)
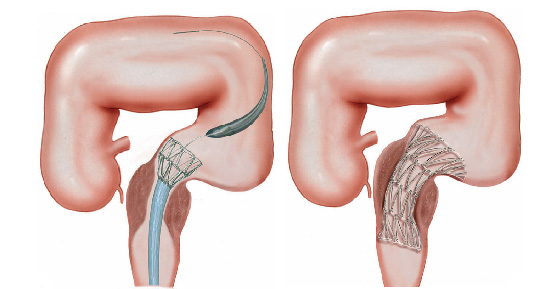
Vias biliares:
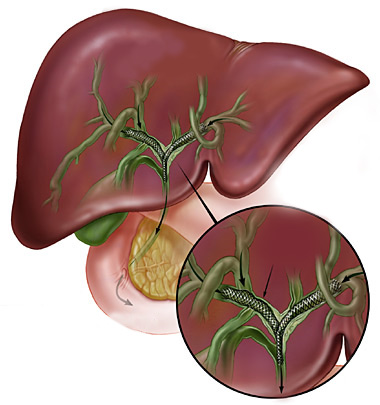
Durante a CPRE, após a cateterização da via biliar e infusão de contraste, realiza-se o RX, que pode mostar cálculos (pedras) que podem estar obstruindo a saída da bile e causando os sintomas no paciente.
Após este diagnóstico realiza-se o procedimento de papilotomia endoscópica, para poder alargar a saída do canal da bile. Com isto pode-se retirar as pedras da via biliar e permitir o retorno normal da drenagem da bile do fígado para o duodeno.
Geralmente a simples abertura da saída do canal da bile não é suficiente para que o cálculo saia. Nestes casos precisamos inserir instrumentos através do duodenoscópico como cestas ou balões para varrer de cima para baixo o canal da via biliar e assim conseguir extrair os cálculos.
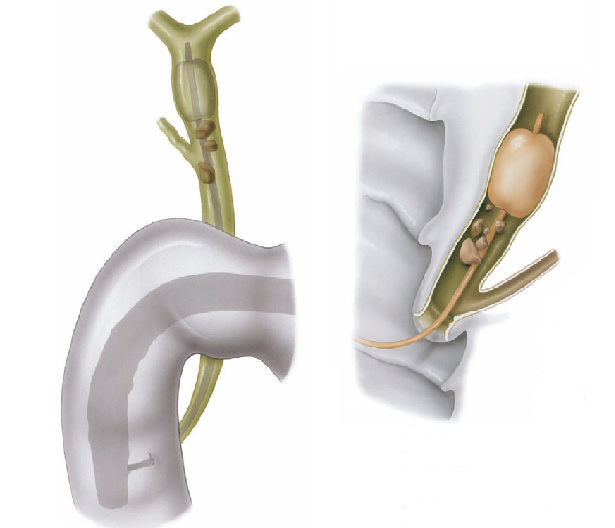
Quando o calculo é muito grande, precisamos quebrá-lo para poder retirá-lo, este procedimento é chamado de litotripsia mecânica. Este é realizado através da captura do cálculo com uma cesta, sendo esta fechada até que o cálculo quebre.
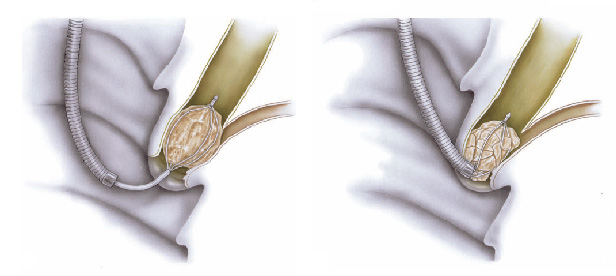
Eventualmente se o cálculo não quebrar ou se for de tamanho muito grande, pode-se realizar a passem de prótese através da abertura, para drenar a via biliar e desobstruir a região.
Geralmente após realiza-se o exame novamente alguns dias depois para uma nova tentativa de retirada do cálculo por endoscopia. Se as tentativas por endoscopias falharem o paciente é submetido a cirurgia para a resolver definitivamente o problema.
O que é?
É um exame indicado para avaliação diagnóstica e tratamento das doenças da parte superior do tubo digestivo, incluindo o esôfago, o estômago e a porção inicial do duodeno.

Realizado introduzindo-se pela boca um aparelho flexível com iluminação central que permite a visualização de todo o trajeto examinado.

O exame é realizado com anestesia tópica (um spray de anestésico na garganta) e com sedação, utilizando medicação administrada por uma veia para permitir que você relaxe e adormeça.

Quando ela é necessária?
Uma endoscopia pode ser feita se você tiver problemas como:
- Azia
- Problemas para engolir
- Dor abdominal
- Dor no peito tipo queimação
- Anemia
- Diarréia
- Hemorragia gastrointestinal
- Vômito
Este procedimento ajuda a seu médico a fazer um diagnóstico mais preciso
Quais são os cuidados que devo tomar para realizar o exame?
- Trazer acompanhante maior de idade. Planeje para o seu cuidado, encontrar alguém para lhe dar uma carona para casa após o procedimento. É proibido dirigir após o exame.
- Trazer documentação solicitada no momento da marcação do exame. Por exemplo: carteira de identidade (RG); cartão e autorização do convênio; pedido do médico (solicitação do exame)
- Alguns medicamentos (como aspirina e anticoagulantes) podem aumentar o risco de sangramento durante ou após o procedimento. Pergunte ao seu médico se você precisa evitar tomar qualquer medicamento ou suplementos antes do procedimento.
- Informe o seu profissional de saúde sobre todos os medicamentos e suplementos que você toma.
- Faça todas as perguntas que você tem antes do procedimento. Você deve entender o que o médico vai fazer e quanto tempo irá demorar para se recuperar.
Qual o preparo para o exame ?
Para realização do exame é necessário que seu estômago esteja vazio pois se ainda tiver resíduos de alimentos, este podem voltar e entrar para o pulmão, uma condição muito séria. Por isto você deverá permanecer em jejum completo por 8 horas.
O uso da maioria das medicações de uso contínuo pode ser postergado para após o exame. Porém se houver necessidade do uso de alguma medicação prescrita antes do exame (por exemplo anti-hipertensivos), você deve tomá-la com pequenos goles de água. Não faça uso de leite ou de antiácidos.
Caso você seja diabético, marque o exame para o horário mais cedo possível e deixe para fazer uso de insulina ou dos hipoglicemiantes orais após o exame e próximo à primeira refeição do dia.
Evite comparecer com unhas pintadas, porque o esmalte prejudica a leitura da oxigenação sanguínea feita pelo oxímetro digital.
O médico estará disponível para explicar o procedimento e responder as suas perguntas.
Por favor, informe se você já realizou outro exame de endoscopia, se teve alergias ou reações a qualquer medicação.
Você precisará remover seus óculos e próteses dentárias.
Antes do exame, é necessário o preenchimento da ficha de admissão e do termo de consentimento informado.
O que acontecerá durante o exame ?
Você não sentirá dor, as vezes apenas um leve desconforto na garganta durante a passagem do aparelho e no estômago durante a insuflação do órgão com ar.

A medicação sedativa pode ainda causar sensação de ardência no local da infusão e no trajeto da veia puncionada (flebite).
Se necessário, pequenas amostras de tecido (biópsias) podem ser colhidas durante o exame para análise microscópica detalhada. Não se preocupe, não dói.

Na presença de lesões elevadas (pólipos), o médico poderá realizar, dependendo do caso, a retirada da lesão (polipectomia) durante o exame.
As amostras retiradas durante o exame (biópsias ou pólipos) são enviadas ao laboratório de patologia para análise. O resultado da análise deve ser retirado diretamente no laboratório onde o material foi analisado e fica pronto geralmente em sete dias.

Caso não haja intercorrências, a duração média do procedimento é de 10 minutos.
Quais os riscos do procedimento:
A endoscopia digestiva alta é um exame seguro. No entanto, como todo ato médico, ela não é isenta de riscos.
A complicação mais frequente é a flebite (dor e inchaço no trajeto da veia puncionada) que pode acontecer em até 5% dos casos, dependendo da medicação utilizada para sedação.
Complicações mais sérias são muito raras ocorrendo em menos de 0,2% dos casos, podendo estar relacionadas ao emprego de medicamentos sedativos ou ao próprio procedimento endoscópico.
As medicações utilizadas na sedação podem provocar reações locais e até sistêmicas de natureza cardiorrespiratória, incluindo depressão respiratória com diminuição na oxigenação sanguínea e alterações no ritmo cardíaco (bradicardia e taquicardia) e na pressão arterial sistêmica (hipotensão e hipertensão).
Esses efeitos colaterais são constantemente monitorizados durante o exame com o uso de monitor da oxigenação sanguínea e de controle da frequência cardíaca, estando a equipe habilitada para o tratamento imediato de qualquer uma dessas complicações.
Outras complicações da endoscopia digestiva alta, tais como perfuração e sangramento são excepcionais em exames diagnósticos, podendo ocorrer no entanto em exames terapêuticos.
Nos procedimentos terapêuticos como a retirada de corpo estranho (espinha de peixe, osso, etc), dilatação de estenoses (estreitamentos), ligadura elástica ou esclerose de varizes, retirada de pólipos (polipectomia) ou de lesões planas (mucosectomia) o risco de sangramento ou de perfuração varia de cerca de 0,5% a 5%.
O seu médico endoscopista está habilitado a realizar todas as medidas cabíveis para a prevenção e tratamento desses eventos adversos bem como esclarecê-lo melhor.
O que devo fazer após o procedimento ?
Você irá permanecer na sala de repouso por cerca de 10-30 minutos, até que os efeitos principais das medicações empregadas para a sedação desapareçam.
Sua garganta pode ficar adormecida ou levemente irritada e você pode sentir um discreto desconforto no estômago. Espirros ou sensação de congestão nasal podem ocorrer caso você tenha recebido oxigênio durante o exame.
Para você poder fazer o exame com sedação, um acompanhante maior de idade deve estar obrigatoriamente disponível para ajudá-lo de volta para casa.
Devido aos efeitos da medicação, você não deve dirigir carros, operar máquinas, beber álcool ou fumar, até o dia seguinte ao exame, quando você será capaz de retornar às suas atividades rotineiras.
Após o exame, você pode voltar a sua dieta normal e a fazer uso de suas medicações rotineiras, a menos que tenha sido instruído do contrário por seu médico.
O resultado do exame deve ser interpretado de acordo com sua história clínica e exame físico. O médico que solicitou o exame é o profissional mais habilitado para orientá-lo em relação ao diagnóstico encontrado. Instruções adicionais a respeito de seu problema e tratamento serão dadas na sua próxima consulta clínica.
Se foram obtidas biópsias, a análise será realizada pelo laboratório de anatomia patológica, sendo o resultado entregue pelo mesmo laboratório geralmente em sete dias úteis.
Caso você tenha sido submetido a um procedimento terapêutico, informações adicionais serão prestadas pelo médico endoscopista.
O que é a colonoscopia?
Colonoscopia é o exame endoscópico do cólon (intestino grosso) e muitas vezes também do íleo terminal (porção final do intestino delgado). Além da inspeção da superfície intestinal, a colonoscopia permite também a realização de biópsias que podem ser úteis no estabelecimento do diagnóstico. Procedimentos terapêuticos também podem ser realizados durante a colonoscopia, entre eles o mais frequente é a remoção de pólipos (polipectomia).

Quando é realizada?
A colonoscopia é a forma mais direta e completa para verificar a mucosa do cólon inteiro. Indicada para:
- Prevenção e detecção precoce do câncer de cólon. A colonoscopia pode ajudar a encontrar pólipos, que podem se tornar câncer. Os pólipos podem ser removidos através de polipectomia. O exame também pode permitir que seu médico encontre tumores cancerosos precocemente, quando é mais fácil de ser curado.

- Se você tem mais de 50 anos de idade, deve fazer uma colonoscopia. Se tiver pais ou irmãos que tiveram câncer no cólon, especialmente antes que eles tivessem 50 anos de idade, você pode ter um maior risco de pólipos ou câncer. Neste caso, o seu médico pode querer começar a triagem antes de você ter 50 anos.
- Diagnóstico de alguma doença intestinal. Se você tiver alguns sintomas e ainda não tem o diagnóstico, pode ter que realizar este exame para tentar encontrar a causa. Por exemplo, se você estiver tendo dor abdominal, alteração do hábito intestinal, sangramento pelas fezes, diarreia crônica. Através da colonoscopia seu médico pode verificar se existe alguma irritação na mucosa do intestino que podem justificar estes sintomas.
Qual o preparo para o exame?
Para a realização da colonoscopia é muito importante que se faça um preparo intestinal para que os resíduos sejam removidos do interior do cólon e assim o exame possa ser feito com o máximo de segurança e eficácia. Habitualmente, para o preparo intestinal é recomendado dieta nos dias que antecedem o exame, laxativos e eventualmente lavagens.

O que acontecerá durante o exame ?
Após o preparo do cólon, o paciente é levado à sala de exame onde será sedado. A sedação é realizada por via endovenosa e ajuda o paciente a dormir e relaxar. O colonoscópio é então introduzido pelo reto até o ceco (porção inicial do cólon) ou até o íleo terminal (porção final do intestino delgado). Durante a retirada do aparelho é feita uma minuciosa inspeção identificando as eventuais alterações.

Se necessário, pequenas amostras de tecido (biópsias) podem ser colhidas durante o exame para análise microscópica detalhada. Não se preocupe, não dói. As amostras retiradas durante o exame (biópsias ou pólipos) são enviadas ao laboratório de patologia para análise.


Quais os riscos do procedimento ?
As complicações relacionadas à colonoscopia podem decorrer do preparo do colon, da sedação, do exame propriamente dito ou de procedimentos complementares realizados. O preparo pode gerar intolerância gástrica que se refletirá em nauseas, vômitos e distensão abdominal. Como o preparo induz a diarréia, pode ocorrer desidratação e desequilíbrio dos eletrólitos do organismo. As complicações relativas à sedação variam de uma irritação da veia puncionada (flebite) até situações de maior gravidade com hipotensão arterial, bradicardia, depressão respiratória, broncoaspiração e até parada cardiorrespiratória. Apesar de rara, a perfuração intestinal pode acontecer durante a introdução do aparelho. A ressecção de pólipos pode acarretar complicações como perfuração e hemorragia. Tais eventos são raros e relacionam-se principalmente ao tamanho dos pólipos ressecados, podendo acontecer no momento da ressecção ou até dias após.
O que devo fazer após o procedimento ?
Após o exame, você irá descansar até que esteja acordado e alerta o suficiente para ser levado para casa (não pode dirigir veículos). Você deve continuar a descansar por algumas horas depois de chegar em casa e alimentar-se normalmente.
É normal ter gás e cólicas leves por algumas horas após o exame. Se pólipos ou outro tecido for removido, você pode notar um pouco de sangue nas fezes por um tempo curto. Mas no caso de mal estar, náuseas e vômitos, sangramento intestinal ou dor abdominal de grande intensidade, você deve entrar em contato com o serviço de endoscopia ou ir ao pronto atendimento do hospital com o laudo do exame em mãos.
Faça o download das orientações clicando aqui:
Pacientes que têm o objetivo de emagrecer, podem ter como alternativa a passagem de um balão intragástrico. A passagem do balão é realizada por endoscopia e o procedimento dura cerca de 20 a 30 minutos.

Passagem de Balão Intragástrico
1. O balão intragástrico é introduzido desinsuflado durante a endoscopia e colocado no estômago.
2. Um líquido azul (azul de metileno diluído em soro fisiológico) é colocado dentro do balão através de uma válvula. O volume varia entre 500-700 ml.
3. O aparelho de endoscopia é removido e o balão intragástrico pode ser deixado por um período de até 6 meses.

Como funciona o balão intragástrico?
O balão intragástrico ocupa um espaço dentro do estômago e o paciente fica com sensação de plenitude e saciedade precoce. Em outras palavras, sobra menos espaço para os alimentos, diminuindo o volume ingerido nas refeições.
Durante o período de tratamento, é essencial um acompanhamento multidisciplinar que permita reeducação alimentar e mudança do estilo de vida, garantindo assim o sucesso e a manutenção da perda de peso após a retirada do balão.

Quais as indicações para o tratamento com balão intragástrico?
O tratamento é indicado para pacientes com obesidade (IMC acima de 30), com ou sem doenças relacionadas ao excesso de peso, e que já tenham tentado diversos tipos de tratamentos clínicos para emagrecer, sem sucesso.
O tratamento também é indicado para pessoas obesas que irão se submeter a algum tipo de cirurgia, pois o balão auxilia na perda de peso e, consequentemente, reduz de maneira considerável o risco cirúrgico.
O tempo de duração desse tratamento é de seis a 12 meses, dependendo da prótese utilizada. Após esse período, ele deve ser retirado.
Após a retirada do balão, é indicado que o tratamento tenha continuidade por pelo menos mais um ano com o acompanhamento de endocrinologista e nutricionista.
Calculando o IMC
Um indicador utilizado mundialmente para o controle do peso é o Índice de Massa Corpórea (IMC), que é calculado dividindo-se o peso pela altura ao quadrado.
O Balão Intragástrico está indicado para pessoas com IMC acima de 27 kg/m2, embora sua melhor indicação seja nas pessoas com obesidade leve (Grau I).

Quanto posso emagrecer com balão intragástrico?
O emagrecimento depende de fatores pessoais do paciente, como peso inicial e aderência ao novo estilo de vida, incluindo atividade física e alimentação saudável. De acordo com estudos científicos, a média esperada de perda de peso é de 12% a 15% do peso inicial do paciente.
Quais os riscos do tratamento com balão intragástrico?
Náusea, vômitos e outros sintomas são comuns nos primeiros dias após a colocação do balão intragástrico.
Alguns pacientes podem não atingir a perda de peso esperada ao final do tratamento com o balão. Importante entender que a colocação do balão não é garantia de sucesso do tratamento.
Alguns pacientes recuperam o peso que perderam depois de remover o balão, especialmente por não ser capaz de manter um estilo de vida e uma dieta saudável.
O balão pode vazar e murchar, e até mesmo hiperinsuflar (aumentar de tamanho). Essas duas situações são raras, no entanto, exigem retirada imediata do balão.
O que é um exame de CPRE (colangiopancreatografia retrógrada endoscópica)?
A CPRE é um procedimento que pode ser feito para examinar o fígado, vesícula biliar, vias biliares e o pâncreas. O fígado é um órgão que, entre outras coisas, produz um líquido chamado bile que auxilia a digestão. A vesícula biliar é um órgão pequeno, em forma de pêra, que armazena a bile até que seja necessária para a digestão. Os ductos biliares são canais que transportam a bile do fígado para a vesícula biliar e duodeno. Estes ductos são chamados algumas vezes de árvore ou via biliar. O pâncreas é um órgão que produz substâncias químicas que ajudam a digestão.
Com o paciente sedado, o aparelho é introduzido pela boca e passa através do esôfago e do estômago para o duodeno, local onde fica posicionada a papila duodenal.

Para o exame, o médico utiliza um tubo flexível e iluminado chamado duodenoscópio, que possui uma câmera na lateral do aparelho, diferente do endoscópico padrão que possui a câmera na frente do aparelho.

O médico verifica a abertura do tubo de drenagem de bile do fígado. Este tubo de drenagem é chamado de ducto biliar comum. Drena bile do fígado e suco pancreático para o duodeno para ajudar na digestão das gorduras. O orifício de saída do ducto biliar no parede do duodeno chama-se papila duodenal.

Durante o exame o médico passa de um pequeno cateter (tubo) dentro do ducto biliar comum e injeta um contraste que pode ser visto com um exame de raio-X. A via biliar e eventualmente o pâncreas podem então ser examinados para anormalidades.

A CPRE pode ser utilizada para o tratamento de pedras ou bloqueios nos canais biliares. Seu médico pode usar alguns acessórios para fazer um pequeno corte na parede do intestino, na abertura do duto biliar comum para alargar a abertura da papila duodenal. Este procedimento chama-se papilotomia endoscópica.

Após este procedimento, pode ser possível a retirada de cálculos da via biliar, permitindo assim o retorno normal da drenagem da bile do fígado para o duodeno.

Pode-se também realizar a passem de prótese através da abertura, para drenar a via biliar em caso de grande cálculos ou tumores que possam estar obstruindo a região.

Quando o exame é necessário?
A CPRE é usada principalmente para diagnosticar e tratar cálculos ou obstrução das vias biliares.
Exemplos de tratamentos que podem ser feitas com CPRE incluem:
- Abrir a entrada das vias biliares para o intestino delgado (papilotomia endoscópica).
- Dilatação de uma área estreitada da via biliar (estenose da via biliar).
- Retira de cálculos da via biliar.
- Retirar amostras de tecido (biópsia) na suspeita de tumor da via biliar.
- Colocação de tubos (próteses) para drenagem da via biliar obstruída.
Como posso me preparar para este procedimento?
- Seu estômago e duodeno deve estar vazios para que o procedimento seja feito de forma segura. É necessário jejum total de no mínimo 8 horas antes do exame.
- Se você precisar de um analgésico na semana antes da cirurgia, escolha paracetamol ou dipirona ao invés de aspirina, ibuprofeno ou naproxeno. A aspirina, o ibuprofeno, o naproxeno ou pode provocar sangramento adicional durante a cirurgia. Se estiver tomando aspirina (AAS) diariamente ou em anticoagulação por alguma condição médica, pergunte ao seu médico se você precisa parar de tomar antes do procedimento.
Informe também ao seu médico sobre:
- Se você é alérgico a algum medicamento ou iodo (componente presente no contraste usado durante o exame).
- História de problemas de sangramento ou da coagulação sanguínea.
- História prévia de cirurgia.
- Outros problemas de saúde, incluindo diabetes e problemas renais.
- Possibilidade de gravidez, se isto se aplica (por causa do uso de Raio X durante o exame)
- Historia de ter realizado qualquer exame com contraste na semana anterior ao exame.
O que acontece durante o procedimento?
O procedimento pode ser feito em clínica ou hospital. Será dado um sedativo para você relaxar. A parte de trás de sua garganta será borrifada com um anestésico local para evitar engasgos no endoscópio. Seu médico irá inserir o duodenoscópio em sua boca através de seu esôfago, estômago e duodeno até atingir o ponto em que o ducto biliar comum abre para o intestino (papila duodenal). Seu médico irá passar um pequeno cateter (tubo) através do aparelho e o introduzirá, pelo orifício da papila, no ducto a ser estudado. Por este cateter o médico injetará contraste nos ductos para que eles apareçam de maneira clara aos raios X. Os raios X são tirados logo após o contraste ser injetado. Se o exame mostrar pedras, o seu médico pode usar uma ferramenta para quebrá-las e movê-los para o intestino. O seu médico pode também aumentar a abertura da papila duodenal, para permitir que as pedras passem para o intestino mais facilmente. Amostras de tecido podem ser tomadas para testes em laboratório de anatomia patológica se seu médico achar necessário.
O que acontece depois do procedimento?
Você terá que ficar na clínica ou hospital por 2 a 3 horas, até o efeito do sedativo desaparecer. Se alguma intercorrência acontecer durante o exame, você pode precisar ficar no hospital durante a noite.
Após o procedimento:
- Não comer ou beber por pelo menos 1 hora. Sua garganta ainda pode estar anestesiada, causando-lhe engasgos se comer ou beber muito cedo.
- Depois de 1 hora, tente tomar pequenos goles de água. Em seguida, tente outros líquidos. Uma vez que você pode engolir facilmente, você pode comer alimentos sólidos.
- Você pode sentir dor de garganta quando o efeito da anestesia passar. Este desconforto pode durar 3 a 4 dias.
- Você pode sentir-se inchada e ter uma evacuação mole por causa do ar e corante utilizado durante o exame.
Pergunte ao seu médico que outros passos que você deve tomar e quando você deve voltar para a consulta de retorno.
Quais são os benefícios deste procedimento?
Seu médico pode entender o seu problema e guiar melhor o seu tratamento . Você pode obter alívio imediato do seu problema. Se você tiver uma obstrução da via biliar, o seu médico pode ser capaz de aliviá-lo sem cirurgia. Cirurgia abdominal tem mais riscos, causa mais desconforto e requer um maior tempo para recuperação.
Quais são os riscos deste procedimento?
- Seu esôfago, intestino, estômago ou ducto biliar comum pode ser ferido ou perfurado.
- Você pode desenvolver uma inflamação no fígado, ducto biliar comum ou pâncreas (pancreatite).
- O procedimento pode não funcionar: se houver uma obstrução tumoral ou por pedras, seu médico pode não conseguir desobstruir a via biliar. O paciente também pode ter alterações anatômicas, sejam elas da própria pessoa ou causadas por cirurgia prévia, que impossibilitam o tratamento por este método.
- Você pode ter infecção ou hemorragia, principalmente ser houver intervenção terapêutica.
- Nos casos de intercorrência com perfuração de algum órgão ou da via biliar, pode ser necessário uma cirurgia para a correção do problema.
- Você deve perguntar ao seu médico como estes riscos se aplicam a você.
Estenose do intestino
Estenose do intestino é o estreitamento parcial ou total do intestino grosso (ou raramente do intestino delgado) que impede a progressão do conteúdo através do mesmo.

Estenose do intestino pode acontecer por 2 causas principais:
1- Tumores do intestino: alguns tumores do intestino podem crescer ao ponto de causar a obstrução do órgão. Nestes casos geralmente realiza-se cirurgia para se retirar a parte do intestino acometida. Nos casos muito avançados pode-se passar através da colonoscopia uma prótese autoexpansível para desobstrução. Esta prótese também pode ser colocada para melhorar o estado físico e o preparo do paciente antes de ser realizado uma cirurgia definitiva.

2- Estenose benigna: algumas inflamações do intestino podem ao cicatrizar levar a retração da parede do órgão e fechamento do mesmo. Doenças como a Retocolite Ulcerativa, a Doença de Crohn, a Colite por radioterapia, e algumas infecções do intestino podem levar a este processo. Existem também as estenoses pós operatórias que acontecem quando ocorre uma cicatrização exagerada da parede do intestino remanescente após a cirurgia.
Nos casos de estenoses benignas do intestino realiza-se a dilatação endoscópica da região com balão do tipo hidrostático.

Estenoplastia
Em algumas ocasiões, o estreitamento (estenose) é tão grande que nem os instrumentos de dilatação conseguem passar. Nestes casos e em algumas outras situações, realiza-se o procedimento de estenoplastia. Este consiste na realização de pequenos cortes na região da estenose com auxílio de um estilete que é passado pelo canal de trabalho do endoscópio. Este pequenos cortes ajudam abrir o estreitamento facilitando a passagem dos dilatadores e acelerando o processo do tratamento. Em alguns casos após a realização dos pequenos cortes algumas substâncias, como corticóides, são injetadas na região para prevenir que o estreitamento feche novamente com facilidade.

Nos casos onde não há melhora com as dilatações realiza-se o tratamento cirúrgico do problema através do procedimento chamado de colectomia parcial.

Complicações
A dilatação do cólon é geralmente realizado de forma eficaz e sem problemas. Algumas complicações que podem ocorrer são:
- Uma pequena quantidade de sangramento quase sempre acontece quando a dilatação é realizada. Se este sangramento for excessivo pode exigir um tratamento mais agressivo.
- Outra complicação é a perfuração (buraco na parede do órgão). Se isso acontecer, uma operação pode ser necessária para reparar o problema.
- Raramente uma pequena perfuração pode levar a infecção, que pode ficar apenas no local ou até mesmo se espalhar para os órgãos vizinhos.
O esôfago é um tubo longo e estreito que transporta comida e líquidos da boca para o estômago.

Dilatação do esôfago é a técnica utilizada para esticar uma parte bloqueada ou estreitada do esôfago. Este procedimento é usado quando uma parte do esôfago tornou-se tão estreita que se torna difícil, ou mesmo impossível e doloroso para engolir.
A dilatação torna a passagem dos alimentos e da água para dentro do estômago mais fácil. Esta é geralmente uma forma simples de tratamento porém se não for bem sucedida, uma cirurgia pode ser necessária. A cirurgia é uma forma muito mais extensa de tratamento, com um tempo de recuperação mais longo.
Algumas das causas mais comuns de obstrução ou estreitamento do esôfago são:
- Inflamação da parte inferior do esôfago. Isto acontece geralmente pela exposição constante da parte inferior do esôfago ao ácido que retorna a partir do estômago. Com o tempo, isso causa cicatrizes e estreitamento do esôfago inferior.
- Anel Schatzki é um fino anel benigno (não-cancerosos) de tecido fibroso que contrai o esôfago inferior. A razão para isto não é bem conhecida.
- Acalasia é uma alteração da inervação da parte final do esôfago e do esfíncter esofágico inferior. O esfíncter esofágico inferior é um músculo entre o esôfago e o estômago que relaxa para permitir que o alimento passe para dentro do estômago. Depois de deixar o alimento passar, este contrai para manter a comida no estômago. Esta alteração da inervação pode ser congênita (presente desde o nascimento) ou adquirida pela Doença de Chagas. Isto pode causar contrações irregulares da parte inferior do músculo esofágico fazendo com que o esfíncter não se abra e assim não permitindo que alimentos e líquidos passem. O resultado é um bloqueio persistente da passagem do conteúdo esofágico para o interior do estômago.
- Estenoses podem acontecer pela ingestão de substâncias que danificam o esôfago. Alguns exemplos são os ácidos ou bases, tais como soda cáustica.
- Tumores, sejam benignos (não cancerosos) e malignos (cancerosos) também podem bloquear o esôfago.
Diagnóstico
O seu médico, muitas vezes desconfia deste problema através da história clínica. Ele pode provar sua suspeita usando raios-X e principalmente a endoscopia.
Tratamento e Processo
Estenose do esôfago é geralmente um problema mecânico, que pode ser tratada com o alongamento (dilatação). Isto pode ser feito de diferentes maneiras.
- Dilatadores flexíveis: uma série de sondas graduadas (espessura crescente) chamadas de sondas termoplásticas podem ser usadas. Estes são tubos que passam através do esófago para o estômago. Os tubos utilizados tornam-se progressivamente maior, até que o tamanho desejado seja atingido


- Balões dilatadores: a dilatação do esôfago pode ser feita usando balões durante a endoscopia. A endoscopia flexível permite ao examinador visualizar diretamente a estenose. Um balão é introduzido pelo canal do aparelho até a zona de estreitamento. Ele é então insuflado com água até uma certa pressão, que é pré-ajustada para uma dada circunferência. Quando insuflado, torna-se em forma de salsicha, esticado, e faz com que a estenose se abra.


Tratamento da Acalasia
- A Acalasia requer um tipo de balão específico, mais longo e maior, chamado de balão pneumático. Nesta situação, as fibras musculares espásticas na parte inferior do esôfago são esticadas.

Em alguns casos de acalásia pode-se tentar o tratamento com injeção de toxina botulínica (botox).

No casos de acalásia que não melhoram com dilatações por endoscopia o tratamento cirúrgico é indicado através do procedimento chamado de miotomia.

Estenoplastia
Em algumas ocasiões, o estreitamento (estenose) é tão grande que nem os instrumentos de dilatação conseguem passar. Nestes casos e em algumas outras situações, realiza-se o procedimento de estenoplastia. Este consiste na realização de pequenos cortes na região da estenose com auxílio de um estilete que é passado pelo canal de trabalho do endoscópio. Estes pequenos cortes ajudam abrir o estreitamento facilitando a passagem dos dilatadores e acelerando o processo do tratamento. Em alguns casos após a realização dos pequenos cortes algumas substâncias, como corticóides, são injetadas na região para prevenir que o estreitamento feche novamente com facilidade.

Complicações
A dilatação do esôfago geralmente é realizada de forma eficaz e sem problemas. Algumas complicações que podem ocorrer são:
- Uma pequena quantidade de sangramento quase sempre acontece quando a dilatação é realizada. Se este sangramento for excessivo pode exigir um tratamento mais agressivo.
- Outra complicação é a perfuração (buraco na parede do órgão). Se isso acontecer, uma operação pode ser necessária para reparar o problema.
- Raramente uma pequena perfuração pode levar a infecção, que pode ficar apenas no local ou até mesmo se espalhar para os órgãos vizinhos.
O que é o piloro ?
Piloro é o esfíncter que fica na poção final do estômago, na sua transição com o duodeno. Com os movimentos de contração do estômago o piloro se abre a permite que o conteúdo estomacal passe para o duodeno.

Estenose de piloro
Estenose do piloro é o estreitamento parcial ou total do mesmo que impede a progressão do conteúdo do estômago para o duodeno.
Estenose do piloro pode acontecer por 3 causas principais:
1- Estenose hipertrófica do piloro: condição que acontece em alguns recém nascidos onde o musculo do esfíncter fica muito “apertado” e impede que o conteúdo estomacal passe para o intestino. Nestas casos as crianças tem crises de vômitos e ficam desnutridas. A resolução deste problema é feita por cirurgia através do procedimento de piloroplastia.

2- Tumores do estômago: alguns tumores do estômago podem crescer ao ponto de causar a obstrução do piloro impedindo a progressão do conteúdo estomacal. Nestes casos geralmente realiza-se cirurgia para se retirar a parte do estômago acometida. Nos casos muito avançados pode-se passar através de endoscopia uma prótese autoexpansível para desobstrução.

Alguns casos onde a colocação da prótese não é possível realiza-se o procedimento de derivação gástrica, ligando o estômago com o intestino.

3- Estenose benignas: algumas úlceras do estômago ou do piloro podem ao cicatrizar levar a retração da parede do órgão e fechamento do piloro. Nestes casos realiza-se a dilatação endoscópica da região com balão do tipo hidrostático.

Nos casos onde não há melhora com as dilatações realiza-se o tratamento cirúrgico do problema.

Complicações
A dilatação do piloro geralmente é realizada de forma eficaz e sem problemas. Algumas complicações que podem ocorrer são:
- Uma pequena quantidade de sangramento quase sempre acontece quando a dilatação é realizada. Se este sangramento for excessivo pode exigir um tratamento mais agressivo.
- Outra complicação é a perfuração (buraco na parede do órgão). Se isso acontecer, uma operação pode ser necessária para reparar o problema.
- Raramente uma pequena perfuração pode levar a infecção, que pode ficar apenas no local ou até mesmo se espalhar para os órgão vizinhos.
O que é Esôfago de Barrett?
Esôfago de Barrett é uma doença na qual há uma mudança anormal na mucosa do esôfago distal. A doença é causada principalmente pela exposição prolongada ao conteúdo ácido proveniente do estômago e está relacionado a um risco aumentado de câncer do esôfago. Esôfago de Barrett ocorre quando as células normais da porção inferior do esôfago são substituídas por um tipo diferente de células (semelhantes às do estômago). O Esôfago de Barrett normalmente é causado pelo refluxo gastroesofágico (RGE). Portanto, esta substituição das células do esôfago pelas células do estômago, muitas vezes é vista como um mecanismo de proteção ao ácido (as células do estômago são preparadas para resistir à acidez). É importante salientar que a maioria das pessoas que tem RGE nunca desenvolverão o Esôfago de Barrett, mas algumas podem desenvolver.Quais são os sintomas do Esôfago de Barrett?
O Esôfago de Barrett não causa sintomas. Os sintomas são relacionados ao refluxo gastroesofágico, como:- Queimação no peito (pirose)
- Queimação ou acidez na garganta
- Vômitos após alimentação
- Dificuldade para engolir
Como detectar o Esôfago de Barrett?
O diagnóstico de Esôfago de Barrett é feito através da endoscopia digestiva alta com biópsia da área suspeita. O médico vai examinar com detalhes a região da transição entre o esôfago e o estômago e, se houver a suspeita de um epitélio anômalo na região, serão coletadas biópsias para análise no microscópio. A inspeção do Esôfago de Barrett deve ser realizada por endoscopista experiente e com aparelho de alta definição, para capturar detalhes suspeitos da mucosa.


Qual o risco do Esôfago de Barrett virar câncer?
Uma complicação do Esôfago de Barrett é que, com a agressão contínua do ácido no epitélio do esôfago, podem surgir células pré-malignas (displasias) que eventualmente podem crescer e virar um câncer invasivo. Estas lesões pré-malignas não costumam provocar sintomas, daí a importância de um acompanhamento médico. No entanto, a progressão do Barrett para um câncer é bastante incomum. Estudos que seguiram pacientes com Esôfago de Barrett, mostram que o risco de progressão para câncer é menor do que 0,5% ao ano.Como o Esôfago de Barrett é tratado?
Se não houver displasia (veja acima) o tratamento do Esôfago de Barrett é feito com o controle do refluxo gastroesofágico. O tratamento não cura o esôfago de Barrett, mas previne que ele piore. Geralmente são usadas medicações que inibem a produção de ácido pelo estômago, associado a medidas comportamentais e restrições alimentares como:- Evitar bebidas alcoolicas, café, chocolate, alimentos gordurosos
- Evitar refeições exageradas, muito volumosas
- Evitar deitar-se após as refeições
- Elevar a cabeceira da cama
Tratamento do Esôfago de Barrett com Radiofrequência
A ablação por radiofrequência usa calor para remover tecido pré-cancerígeno do esôfago de Barrett. A tecnologia do sistema de ablação por radiofrequência é projetada para a remoção de tecido afetado por Barrett, preservando o tecido saudável subjacente.Tratamento do Esôfago de Barrett com Mucosectomia
A mucosectomia é uma técnica empregada para ressecção do Esôfago de Barrett com lesões displásicas visíveis (pré-cancerígenas ou cancerígenas iniciais). Geralmente essa ressecção é realizada através da colocação de ligaduras elásticas, seguido da apreensão e corte com alça de polipectomia. O produto da ressecção é enviado para a análise histológica pelo patologista, a fim de verificar se o paciente está curado e para definir como será o acompanhamento no futuro.O que é gastrostomia endoscópica?
Gastrostomia endoscópica é a colocação de um tubo de alimentação diretamente para o estômago, através da parede abdominal.

Quando ela é usada?
Este procedimento pode ser feito para alimentar você, se você não consegue comer normalmente. Por exemplo, você pode precisar de uma gastrostomia se:
- Não puder engolir por algum problema como câncer de boca ou garganta, ou acidente vascular cerebral (AVC).
- Outros problemas para engolir (problemas de deglutição)
- Em alguns tratamentos médicos, como quimioterapia ou radioterapia, que são temporários mas as vezes tornam difícil você comer o suficiente para obter uma boa nutrição.
- Casos de desnutrição severa.
Alguns tubos de alimentação temporários são passados através do nariz até o estômago, são as chamadas sondas nasoenterais. Um tubo de gastrotomia é normalmente colocado para permitir a remoção de uma sonda nasoenteral, de modo que a alimentação possa continuar com maior conforto e por tempo mais prolongado.
Como devo me preparar para gastrostomia ?
Planeje o tempo para o seu tratamento e recuperação após o procedimento. Encontre alguém para lhe levar para casa após o procedimento. Siga todas as instruções que seu médico lhe der.
Se você precisar de um analgésico na semana antes do procedimento, escolha paracetamol ou dipirona ao invés de aspirina ou anti-inflamatórios. A aspirina ou anti-inflamatórios podem provocar sangramento adicional durante o procedimento. Se voçê toma aspirina ou anticoagulantes diariamente para uma condição médica, pergunte ao seu médico se você precisa parar de tomá-las antes de seu procedimento.
O que acontece durante o procedimento?
Para a gastrostomia endoscópica percutânea, você receberá um sedativo e um anestésico local para mantê-lo sem sentir dor. O médico irá introduzir um endoscópio através de sua boca até o seu estômago. Um endoscópio é um tubo fino e flexível com uma pequena câmera. Ele permite que o médico olhe para o interior de seu estômago durante o procedimento.
O seu médico irá encher o estômago com ar para torná-lo maior e empurrar a parede do estômago mais perto da parede abdominal. O médico irá guiar uma agulha e fio através de sua pele e parede abdominal até o seu estômago. O endoscópio permite ao médico ver e capturar o fio dentro do estômago.

O fio é então puxado de volta pela boca. Um tubo de plástico é ligada ao fio e puxado através da boca ao longo do percurso até o estômago.

O médico irá fixar o tubo de dentro do estômago e na sua pele. O pedaço curto do tubo de borracha visível através da parede abdominal é facilmente coberto com a roupa.

O que acontece depois do procedimento?
Você será ensinado como usar e cuidar do tubo de alimentação antes de deixar a clínica. A sonda colocada pode ser geralmente utilizada dentro de 12 a 24 horas após o procedimento.
A fórmula para a alimentação pode ser passada através do tubo para dentro do estômago com uma seringa especial. Em alguns casos, uma bomba é utilizada.
Se o tubo de gastrostomia for necessário para um longo período de tempo, este pode depois ser substituído. Substituir o tubo é um procedimento ambulatorial simples que pode ser feito no consultório do seu médico.
Discuta seus medicamentos com o seu médico. Medicamentos mais líquidos podem ser dados a você através do tubo de alimentação com uma seringa. Muitos medicamentos disponíveis na forma de comprimidos podem também estar disponíveis na forma líquida. Também pode ser possível dissolver comprimidos esmagados em água, para que possam ser fornecidos através do tubo de alimentação. Medicamentos substitutos podem estar disponíveis se nenhuma dessas soluções funcionar.
Certifique-se de que o tubo de alimentação esteja cuidadosamente protegido sob a roupa.
Lave sempre o tubo de alimentação de água depois de colocar medicamentos ou alimentos nele para evitar o entupimento do tubo.
Clique aqui e saiba mais sobre os cuidados com a gastrostomia.
Quais são os benefícios deste procedimento?
Você será capaz de obter uma nutrição suficiente sem ter um tubo pelo nariz até o estômago.
Quais são os riscos associados a este procedimento?
- Existem alguns riscos quando você recebe uma sedação. Discuta estes riscos com seu médico.
- O cólon ou outros órgãos do abdome podem ser feridos durante o procedimento, o que pode exigir cirurgia para reparação.
- A área em volta do tubo pode infeccionar após o procedimento.
- Pode haver sangramento no local puncionado.
Você deve perguntar ao seu médico como estes riscos se aplicam a você.
A ligadura elástica é considerado o melhor procedimento para o tratamento das varizes de esôfago. Estas surgem em pacientes que possuem pressão aumentada da veia porta (hipertensão portal) que possui várias causas sendo a principal delas a cirrose hepática.
O procedimento é realizado para a prevenção da ruptura deste vasos evitando assim quadros de hemorragia digestiva. Também é utilizado para cessar um sangramento já causado por uma ruptura de variz.
Todo paciente com varizes deve esôfago deve fazer acompanhamento periódico com seu médico que além de prescrever medicamentos, pode solicitar a ligadura elástica das varizes quando achar necessário.

Durante o procedimento o paciente é sedado como em toda a endoscopia digestiva. Então na ponta do aparelho é acoplado o dispositivo de ligadura elástica, ficando a manopla de disparo dos elásticos na outra extremidade do endoscópio, no local onde o endoscopista realiza as manobras com o aparelho.

Após a introdução do aparelho o endoscopista identifica as veias dilatadas (varizes) e aspira o ponto a ser ligado para dentro do dispositivo. Após isto, gira o dispositivo de ligadura soltando o anel de borracha, que estrangula a porção da variz que foi aspirada.

Este estrangulamento faz a variz diminuir de tamanho até “secar”. Este processo dura cerca de 2 semanas. As sessões são repetidas geralmente a cada 15 dias até o desaparecimento das varizes. Geralmente são necessárias de 3 a 6 sessões para o tratamento completo.

Após o procedimento o paciente pode sentir no primeiro dia um certo desconforto para engolir, que é normal e passa em cerca de 3 dias. Por isto, neste período o paciente deve fazer dieta liquida e depois pastosa. Também deve evitar alimentos e líquidos quentes que podem fazer soltar os anéis de borracha antes do tempo e predispor a sangramento.
Orientações para o exame:
- A presença de um acompanhante maior de idade desde o momento da chegada até o término do procedimento é uma condição indispensável para a execução da ligadura de varizes. No caso de pacientes com menos de 18 anos, o acompanhante obrigatoriamente precisa ser um responsável legal.
- Para se submeter à ligadura de varizes, o paciente deve ter resultados recentes de hemograma, tempo de protrombina (TAP) e contagem de plaquetas. Além disso, é necessário apresentar exames de endoscopia anteriores.
- Medicações com AAS (aspirina) e anticoagulantes, tais como varfarina (Marevan®, Coumadin®), clopidogrel (Plavix®) e ticlopidina (Ticlid®), devem ser suspensas dez dias antes do procedimento, sempre sob supervisão do médico que receitou os mesmos.
Na véspera do procedimento
- O paciente deve fazer um jantar leve, evitando comida gordurosa
No dia do procedimento
- Jejum de oito horas, até mesmo de líquidos.
- Atenção: não é possível realizar outros exames invasivos da região abdominal no mesmo dia (exemplo: colonoscopia).
- O procedimento dura, em média, 40 minutos, incluindo o tempo de preparo.
- Ao término do procedimento, o paciente precisa de um repouso de cerca de uma hora.
Cuidados pós procedimento:
- Devido ao uso de anestesia, não é possível dirigir automóvel nem outros veículos durante todo o dia após a ligadura de varizes esofágicas. Pelo mesmo motivo, durante um período de aproximadamente oito horas depois do procedimento, o indivíduo não pode realizar tarefas que necessitem de atenção, tais como mexer com máquinas e objetos cortantes.
- A medicação usada na anestesia pode ocasionar um período curto de amnésia.
- O paciente deve repousar no restante do dia, alimentando-se conforme recomendação médica.
- Nos 3 dias após o procedimento o paciente deve fazer dieta ingerindo apenas liquidos e pastosos. Também deve evitar alimento e liquidos quentes .
- Também não deve realizar atividade física ou carregar peso por no mínimo 3 dias.
- Na presença de dor, sangramento, falta de ar ou de qualquer outro sintoma não usual, deve entrar em contato com a clínica.
Mucosectomia é o procedimento realizado quando há necessidade de retirada de lesões maiores do trato gastrointestinal.
O exame de Mucosectomia é realizado através de injeção de liquido embaixo da lesão, através de uma agulha específica. Com isso a lesão se destaca das camadas mais profundas do intestino, diminuindo o risco de perfuração.
A retirada da lesão é feita com uma alça de polipectomia e o material é encaminhado para estudo anatomopatológico (no microscópio) da mesma forma que ocorre nas biópsias.


O que são pólipos?
Pólipos são crescimentos na parede interna do tubo digestivo em órgãos como o esôfago, estômago, duodeno e cólon. O cólon e o reto são partes do intestino grosso.

Por que devem ser removidos?
Se não forem removidos cedo, alguns pólipos podem se tornar cancerosos. Se pólipos cancerosos não são tratados, eles são uma ameaça à vida. Porém mesmo sendo canceroso, se for ressecado precocemente e se este não estiver muito infiltrado, a simples retirada do pólipo pode resolver o problema.

Por que apenas a biópsia de um pólipo não é suficiente?
Geralmente apenas uma região do pólipo é que se apresenta de forma cancerosa. Se for realizada uma simples biópsia do pólipo, a região cancerosa pode não ser atingida e o diagnóstico de câncer não ser realizado. Para se ter certeza do diagnóstico, o pólipo inteiro deve ser removido através do procedimento chamado de polipectomia.

O que é a polipectomia?
A polipectomia é a remoção completa de um pólipo permitindo assim o diagnóstico exato e muitas vezes a cura do próprio problema. Existem várias técnicas para a realização do procedimento que dependem do tamanho e do tipo de pólipo a ser ressecado.
Polipectomia com pinça
Pequenos pólipos podem ser removidos com segurança usando-se apenas uma pinça.

Polipectomia com alça diatérmica
Pólipos maiores necessitam ser removidos com alça e corrente de cauterização. Este procedimento permite cortar a base do pólipo e ao mesmo tempo coagular o local para evitar sangramentos.

Porém alguns pólipos possuem a base (pedículo) largo onde passam vasos calibrosos e por isto tem risco aumentado de sangramento na retirada mesmo usando a corrente de coagulação.
Nestes casos algumas medidas podem ser realizadas para diminuir o risco de sangramento:
Injeção de adrenalina na base do pólipo

Colocação de um laço na base do pólipo para estrangular o pedículo

Alguns pólipos são tão grandes que não podem ser removidos inteiros. Nestes casos o pólipo é retirado em pedaços para poder garantir a sua remoção completa.

Alguns pólipos não possuem a base alongada (pedículo), estes são chamados de pólipos sésseis. A remoção destes pólipos possui risco maior de perfuração do órgão pois como são planos ficam muito próximos da parede externa do órgão.

Mucosectomia
Para diminuir este risco, injeta-se com um uma agulha uma solução abaixo do pólipo para que ele levante e fique mais longe da parede do órgão. Após isto passa-se a alça diatérmica e realiza-se o
procedimento de polipectomia.

Tatuagem endoscópica
Nos casos onde existe a necessidade de revisão posterior do local onde foi feito o procedimento, seja por endoscopia ou por cirurgia, pode-se realizar a injeção de tinta na parede do órgão ficando assim esta região marcada permanentemente. Este procedimento é indolor e não leva a nenhum tipo de lesão do órgão marcado.

Complicações
Mesmo tomando todas estas precauções, complicações como perfuração e sangramento podem ainda acontecer. Estas geralmente são tratadas por endoscopia no mesmo momento do procedimento. Porém as vezes o tratamento por endoscopia acaba não sendo efetivo e o tratamento por cirurgia é realizado.
Se eventuais complicações acontecerem, possuímos estrutura, material e equipe profissional habilitada para o tratamento por endoscopia ou cirurgia se esta for necessária.
Tratamento endoscópico da perfuração


Tratamento endoscópico do sangramento

Realizada em quase todos os exames de colangiopancreatogragia retrógrada endoscópica (CPRE), a papilotomia endoscópica é o procedimento de abertura do ducto biliar comum. Tem o objetivo de alargar a abertura da papila duodenal para a drenagem da bile com maior facilidade e para retirada de cálculos que podem estar obstruindo a saída da bile. Também é utilizada em cados de estreitamentos da via biliar, para que se possa utilizar os instrumento de dilatação como as próteses plásticas ou autoexpansíveis.

Apesar da palilotomia por endoscopia ser menos agressiva que a realizada por cirurgia, ela também possui riscos, como sangramento e perfuração do intestino delgado. Estas quando ocorrem, geralmente são tratadas no mesmo momento por endoscopia, mas eventualmente pode haver necessidade de realização de cirurgia para a correção do problema.

O que é o rastreamento do câncer colorretal?
É a pesquisa para o diagnóstico precoce do câncer do reto e cólon (intestino grosso).
Por que é importante?
O câncer colorretal é segundo câncer mais frequente entre as mulheres e o terceiro mais frequente nos homens.
Mesmo sendo um câncer que pode ser prevenido, é uma das principais causas de morte por câncer no país.
Através do rastreamento pode-se verificar a presença de pólipos, que são crescimentos teciduais dentro do intestino e que às vezes se tornam câncer. Quando os pólipos são encontrados no início, podem ser removidos antes que se tornem cancerosos.

O rastreamento também pode encontrar câncer em seus estágios iniciais, antes que cause sintomas. Se o câncer for descoberto no início, muitas vezes pode ser curado através de cirurgia ou até mesmo por colonoscopia. Infelizmente, sem rastreio, o câncer colorretal é freqüentemente encontrado tarde demais para uma cura.
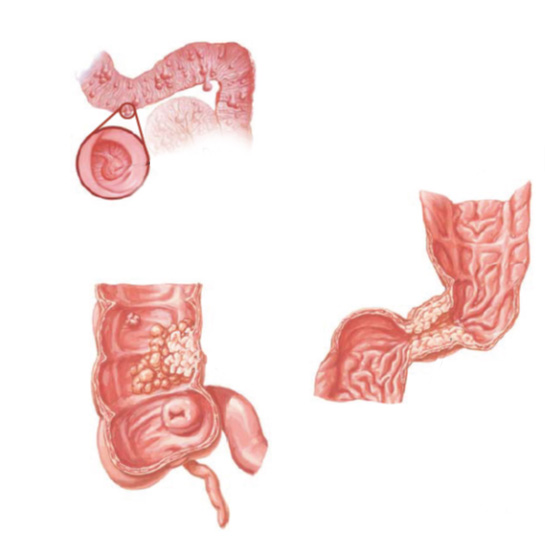
Quando deve-se iniciar o rastreamento para o câncer colorretal?
Todas as pessoas devem iniciar o rastreamento aos 50 anos de idade. Se você tem pais ou irmãos que tiveram câncer no cólon, especialmente antes que eles tivessem 50 anos de idade, você pode ter um maior risco de pólipos ou câncer. Neste caso, o seu médico pode querer começar a triagem antes de você ter 50 anos.
Quais são os testes de triagem?
Exame de sangue oculto nas fezes: é um teste de laboratório que procura por vestígios de sangue nas fezes. Quando positivo o paciente deve sempre ser submetido a uma colonoscopia.
Qual o melhor exame para prevenção?
A colonoscopia: por ter em um longo alcance, pode examinar todo o cólon. Durante o exame o médico pode remover pólipos ou fazer biópsia de locais suspeitos para câncer.
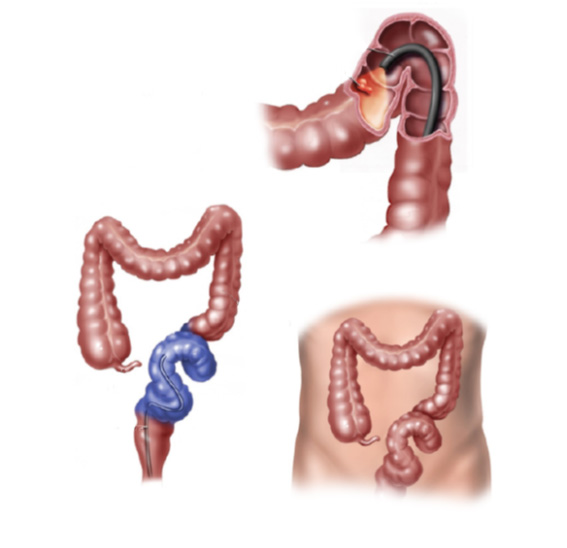
Desobstrução de tumores avançados do aparelho digestivo
As neoplasias do trato gastrointestinal podem as vezes crescer ao ponto de não poderem ser mais operadas levando a obstrução do tubo digestivo. Nestes casos são realizado tratamentos para prolongar e melhorar a qualidade de vida dos pacientes.
Com este propósito pode-se realizar a passagem de próteses autoexpansíveis. Estas são próteses metálicas que são passadas através do tumor e quando liberadas se abrem aumentando assim o canal do tubo digestivo obstruído.
Podem ser colocadas em tumores avançados da região:
Esôfago


Estômago e duodeno

Cólon (intestino grosso)

Vias biliares:

Durante a CPRE, após a cateterização da via biliar e infusão de contraste, realiza-se o RX, que pode mostar cálculos (pedras) que podem estar obstruindo a saída da bile e causando os sintomas no paciente.
Após este diagnóstico realiza-se o procedimento de papilotomia endoscópica, para poder alargar a saída do canal da bile. Com isto pode-se retirar as pedras da via biliar e permitir o retorno normal da drenagem da bile do fígado para o duodeno.

Geralmente a simples abertura da saída do canal da bile não é suficiente para que o cálculo saia. Nestes casos precisamos inserir instrumentos através do duodenoscópico como cestas ou balões para varrer de cima para baixo o canal da via biliar e assim conseguir extrair os cálculos.

Quando o calculo é muito grande, precisamos quebrá-lo para poder retirá-lo, este procedimento é chamado de litotripsia mecânica. Este é realizado através da captura do cálculo com uma cesta, sendo esta fechada até que o cálculo quebre.

Eventualmente se o cálculo não quebrar ou se for de tamanho muito grande, pode-se realizar a passem de prótese através da abertura, para drenar a via biliar e desobstruir a região.

Geralmente após realiza-se o exame novamente alguns dias depois para uma nova tentativa de retirada do cálculo por endoscopia. Se as tentativas por endoscopias falharem o paciente é submetido a cirurgia para a resolver definitivamente o problema.
O que são as varizes gástricas?
Alguns pacientes com hipertensão portal podem desenvolver veias dilatadas (varizes) no estômago. Estas ficam geralmente próximo da transição do estômago com o esôfago ou na parte inicial do estômago chamada de “fundo gástrico”.
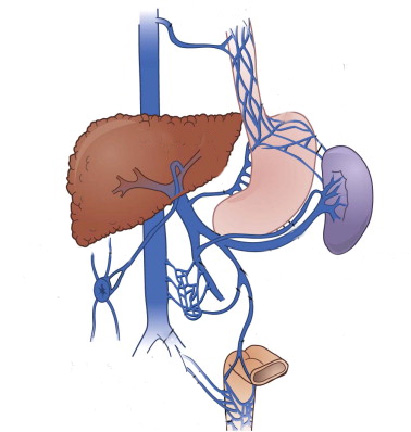
As varizes gástricas são geralmente vasos calibrosos que ao romperem causam sangramento digestivo de grande volume. Por isto a necessidade de tratamento destas.

Por serem volumosas, as substâncias que são utilizadas para a esclerose das varizes do esôfago, não são suficientes para “secar” as varizes do estômago. Por isto, nestes casos precisamos utilizar uma “cola biológica” que quando injetada gruda no tecido do vaso dilatado fazendo com que este seja obstruído.
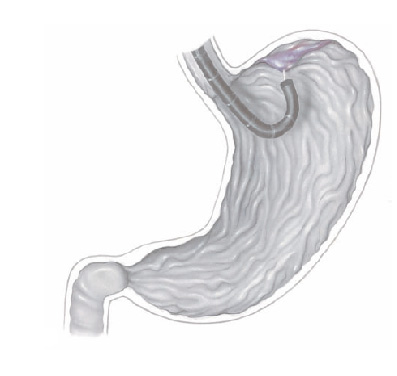
Esta cola pode ser utilizada durante um episódio de sangramento agudo destas varizes. Em alguns casos também pode ser utilizada para prevenir que isto ocorra.
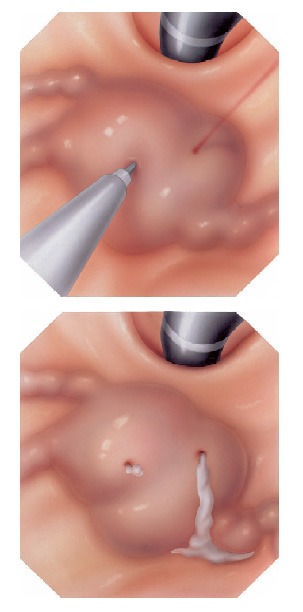
Após algumas semanas da injeção da cola, o organismo expulsa esta para fora e este processo leva a cicatrização que “seca” a veia dilatada daquela região.
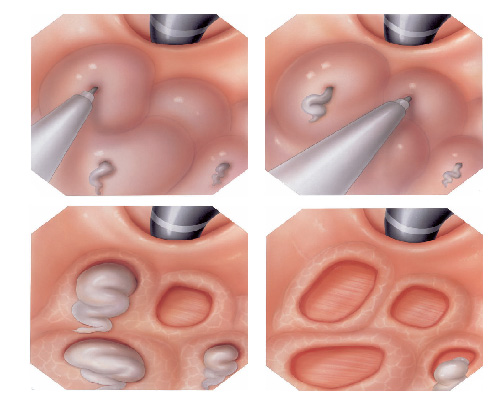
Orientações para o exame:
- Este procedimento tem a finalidade de tratar as varizes gástricas por via endoscópica.
- A presença de um acompanhante adulto desde o momento da chegada do cliente até o término do procedimento é uma condição indispensável para a execução do exame.
- Para se submeter ao procedimento, o paciente deve ter resultados recentes de hemograma, tempo de protrombina e contagem de plaquetas. Além disso, é necessário apresentar endoscopias anteriores.
- Medicações com AAS (aspirina) e anticoagulantes tais como varfarina (Marevan®, Coumadin®), clopidogrel (Plavix®) e ticlopidina (Ticlid®), devem ser suspensas de sete a dez dias antes do procedimento, evidentemente sob supervisão do médico assistente.
Na Véspera do procedimento
- O paciente deve fazer um jantar leve, evitando comida gordurosa.
No dia do procedimento
- Jejum de oito horas, até mesmo de líquidos.
- Atenção: não é possível realizar outros exames invasivos da região abdominal no mesmo dia, a exemplo da colonoscopia.
- O procedimento dura, em média, 40 minutos, incluindo o tempo de preparo.
- Ao término da intervenção, o paciente precisa de um repouso de cerca de uma hora.
Cuidados pós procedimento
- Devido ao uso de sedativos, não é possível dirigir automóvel nem outros veículos durante todo o dia após o exame. Pelo mesmo motivo, durante um período de aproximadamente oito horas depois do procedimento, o indivíduo não pode realizar tarefas que necessitem de atenção, tais como mexer com máquinas e objetos cortantes.
- A medicação usada na anestesia pode ocasionar um período curto de amnésia.
- O paciente deve repousar no restante do dia, alimentando-se conforme recomendação médica.
- Nos 3 dias após o procedimento o paciente deve fazer dieta apenas liquidos e pastosos. Deve evitar alimento e liquidos quentes.
- Também não deve realizar atividade física ou carregar peso por no mínimo 3 dias.
- Na presença de dor, sangramento, falta de ar ou qualquer outro sintoma não usual, deve entrar em contato com a clínica.